OH スケールの評価方法|採点手順・ 1.5 点・記録シート
結論:OH スケール( Ohura-Hotta scale )は、自力体位変換能力/病的骨突出(仙骨部)/浮腫/関節拘縮の 4 項目を点数化し、合計 0–10 点で褥瘡(圧迫創傷)リスクを段階化するツールです。項目数が少なく、病棟・施設・在宅で「まず何を優先するか」を素早く共有できます。
本記事は、観察 → 採点 → 合計 → 介入 → 再評価の運用を 1 本にまとめ、特に迷いやすい「 1.5 点の境目」「仙骨部の骨突出の見方」「浮腫の判定」「拘縮の扱い」を PT 視点で整理します。
OH スケールとは

OH スケールは、本邦の臨床で使いやすい褥瘡リスク評価として整理されたツールで、日本人高齢者で問題になりやすい危険因子を短時間で確認できる点が特徴です。
運用のコツは、点数を「判定のゴール」にせず、支持面(マットレス/クッション)・体位変換・踵免荷・スキンケア・栄養などの介入へ、チームでつなぐことです。
評価項目

OH スケールは以下の 4 項目で構成されます。
- 自力体位変換能力
- 病的骨突出(仙骨部)
- 浮腫
- 関節拘縮
評価用紙・記録シート(PDF)
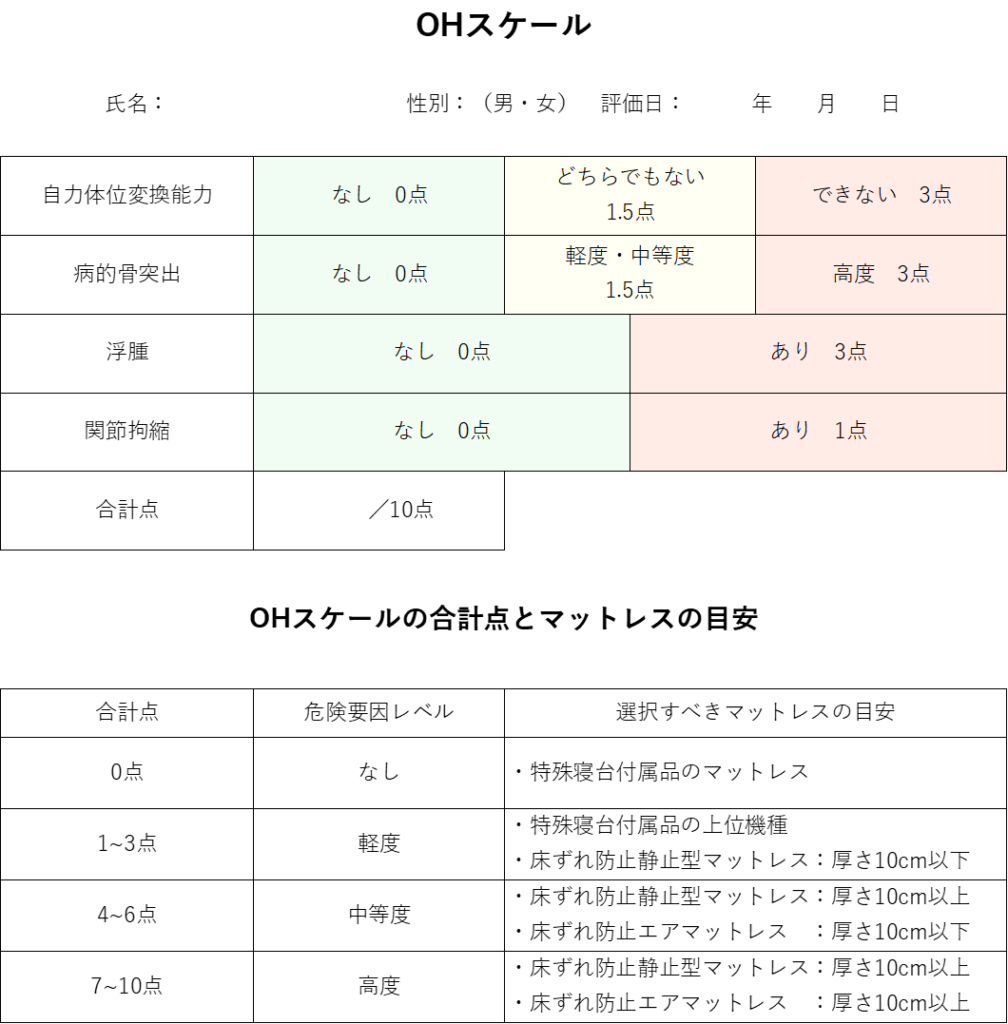
記録では「合計点」だけでなく、どの項目がボトルネックか(例:体位変換 3 点、浮腫 3 点)まで残すと、介入(支持面・除圧・体位変換)へ直結します。
評価方法
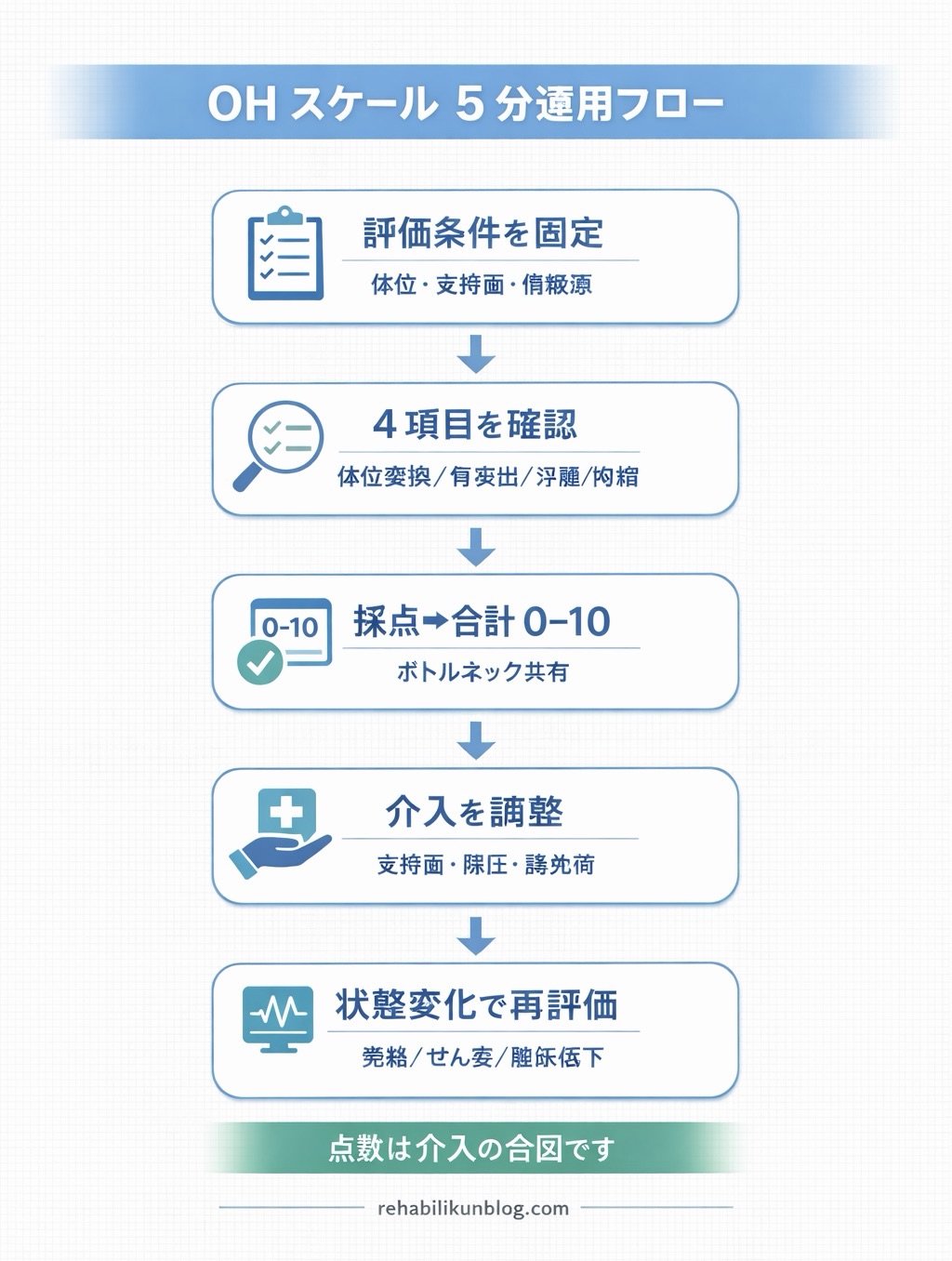
実務では、次の流れで運用します。
- 観察・触診で 4 項目をチェック(体位変換の実態、仙骨部の突出、浮腫、拘縮)
- 各項目を採点(迷うところは複数人で確認)
- 合計点を算出し、リスクを段階化
- 支持面・除圧・体位変換・踵免荷などの介入を調整
- 状態変化(発熱、せん妄、離床低下、栄養低下、手術後など)をトリガーに再評価
| 項目 | 点数 | 判定の目安 | 記録のコツ |
|---|---|---|---|
| 自力体位変換能力 | 0 / 1.5 / 3 | できる/どちらでもない/できない | 「夜間も含めた実態」で判定(病棟情報と照合) |
| 病的骨突出(仙骨部) | 0 / 1.5 / 3 | 突出なし/軽〜中等度/高度 | 臀筋萎縮と骨突出の関係、姿勢・支持面も併記 |
| 浮腫 | 0 / 3 | なし/あり | 部位(瞼・下腿など)と圧痕の有無を具体化 |
| 関節拘縮 | 0 / 1 | なし/あり | 部位(股・膝・足関節など)と支持面への影響を書く |
自力体位変換能力
「体位変換できるか」は、OH スケールで最も影響が大きい項目です。ポイントは、ベッド上で圧とずれに対して自分で姿勢を変えられるかをみることです。
判定は「できる= 0 点」「できない= 3 点」「その中間= 1.5 点」です。迷うケース( 1.5 点)では、時間・回数・範囲が不十分、またはやろうとしても途中で止まるなどが多いです。
病的骨突出と OH スケール測定器(仙骨判定器)
寝たきりや活動性低下で臀筋が萎縮すると、仙骨部の骨突出が目立ちやすくなります。OH スケールでは仙骨部の骨突出の程度を点数化します。
評価者間のばらつきを減らす目的で、専用の測定器(仙骨判定器)を用いる方法があります。

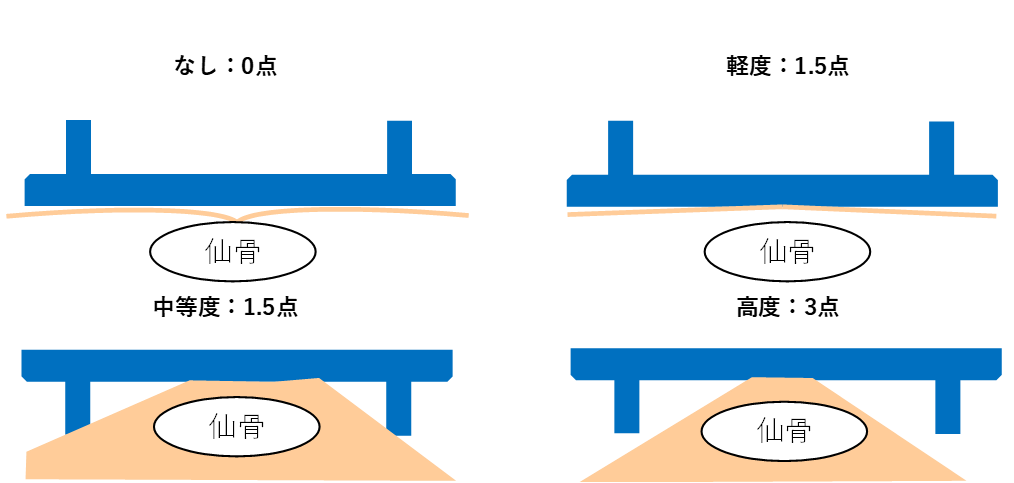
実務では、仰臥位の姿勢(骨盤の後傾、ズレ)や、支持面(マットレスの沈み込み)でも見え方が変わります。可能なら、姿勢調整(枕・クッション)後の再確認もセットにすると評価の再現性が上がります。
仙骨判定器のポイント
- 材質:厚紙・アクリル板など、変形しにくい素材
- 使い分け:直線側で「凹みの有無」、湾曲側で「突出の程度」を確認
- 記録:判定器の所見だけでなく、姿勢・支持面・皮膚所見(発赤など)も残す
浮腫
浮腫がある皮膚は脆弱になりやすく、摩擦やずれの影響も受けやすくなります。OH スケールでは「なし= 0 点」「あり= 3 点」の二択です。
疑わしい部位(瞼、顔面、上肢、下腿、足背など)を確認し、母指で約 5 秒圧迫して圧痕が残るかをみます。迷うときは、部位・左右差・経時変化を記録して再評価につなげます。
関節拘縮

関節拘縮は、局所圧の増大や、体位変換のしにくさ(介助量増)につながります。OH スケールは「なし= 0 点」「あり= 1 点」です。
拘縮がある場合は、どの関節が、どの肢位で支持面に影響しているか(例:股関節屈曲拘縮で仙骨部の圧が上がる、尖足で踵部が当たり続ける)まで書くと介入がスムーズです。
OH スケールのカットオフ値(目安)
OH スケールは合計点でリスクを段階化します。点数は「機械的に決める」ためではなく、介入の優先順位を揃えるための共通言語として扱うのがコツです。
| 合計点 | リスクレベル | チームでの次アクション例 | 再評価の目安 |
|---|---|---|---|
| 0 点 | 危険因子なし | 活動量維持、皮膚観察の標準化 | 状態変化時 |
| 1–3 点 | 軽度 | 支持面の見直し、踵・外果など重点保護 | 48 時間以内に見直し |
| 4–6 点 | 中等度 | 体位変換計画の強化、減圧デバイスを積極検討 | 24–48 時間で見直し |
| 7–10 点 | 高度 | 厳格な除圧、観察頻度増、多職種カンファで即調整 | 12–24 時間で見直し |
OH スケールとマットレス選択
OH スケールは、支持面(マットレス・クッション)選択の「根拠」に使いやすい点が実務上の強みです。点数だけで決めるのではなく、皮膚所見/失禁/発熱/栄養/せん妄/ケア負担も統合して調整します。
| OH 合計点 | 支持面の目安 | 体位変換の設計 | PT・看護で見るポイント |
|---|---|---|---|
| 0 点 | 一般マットレスで可(必要なら局所クッション) | 自主的体位変換の促進 | 活動量の維持、皮膚観察の継続 |
| 1–3 点 | 体圧分散フォーム等への変更を検討 | 介助の入れ方を標準化 | 踵・外果・仙骨の「当たり」を早期に潰す |
| 4–6 点 | 減圧効果の高いエアマットレス等を積極検討 | 2–4 時間を目安に再設計 | 離床と除圧の両立、踵免荷、ポジショニング |
| 7–10 点 | 高機能エア+局所免荷具の併用を検討 | 短周期で見直し | 発赤の段階で即対応、リスク変動を拾う |
現場の詰まりどころ・よくある失敗
| よくあるミス | 起きる理由 | 対策 | 記録のポイント |
|---|---|---|---|
| 体位変換を「日中の様子」だけで判定する | 夜間の動き・せん妄・鎮静の影響を拾いにくい | 夜間情報(看護記録)と突合し、実態で採点する | 「日中は可/夜間は不可」など条件を書き分ける |
| 病的骨突出を姿勢のズレと混同する | 骨盤後傾やズレで仙骨部が目立って見える | 姿勢調整後に再確認し、必要なら複数人で評価 | 姿勢・支持面(沈み込み)を併記する |
| 浮腫を「なんとなく」で判定する | 部位や圧痕の確認が曖昧になりやすい | 圧痕・左右差・部位を具体化して再評価につなげる | 「下腿圧痕あり」など短くても具体的に書く |
| 合計点だけ共有して介入が動かない | ボトルネックが見えず、具体策に落ちない | 点数+ボトルネック項目(例:浮腫 3 点)を必ずセットで共有 | 介入(支持面/体位変換)まで 1 行で残す |
記録の書き方(テンプレ)
申し送りやカンファで使いやすいよう、記録は「点数+理由+介入+次の再評価」を 1 セットにします。
- OH 合計:◯ 点(体位変換 ◯/骨突出 ◯/浮腫 ◯/拘縮 ◯)
- 所見:仙骨部の当たり(発赤/なし)、浮腫(部位:◯◯)、体位変換の実態(夜間:◯◯)
- 介入:支持面(◯◯へ変更)、踵免荷(◯◯)、体位変換(◯ 時間ごと)
- 再評価:◯ 月 ◯ 日(状態変化があれば前倒し)
よくある質問
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. OH スケールは「誰が」「いつ」評価するのが良いですか?
A. 基本は、入院時/状態変化時(発熱・せん妄・離床低下・術後など)をトリガーに評価し、以後はリスクレベルに応じて見直します。病棟では看護評価と整合を取り、PT は体位変換能力・拘縮・姿勢・離床の観点から所見を補強すると運用が回りやすいです。
Q2. 体位変換が「 1.5 点」か迷います。判断のコツは?
A. 「少し動く= 0 点」ではありません。圧とずれを減らすだけの十分な変換ができているかを基準にし、時間・回数・範囲が不十分なら 1.5 点として扱い、介入(介助の入れ方、支持面、ポジショニング)へつなげます。
Q3. 浮腫は軽度でも「あり( 3 点)」ですか?
A. OH スケールは二択なので、圧痕が残る浮腫が確認できれば「あり」として扱います。迷う場合は「部位・左右差・圧痕の有無」を具体化して記録し、短期間で再評価します。
Q4. 仙骨判定器は必須ですか?
A. 必須ではありませんが、評価者間のばらつきが問題になる現場では有用です。判定器を使う場合も、姿勢のズレや支持面の影響を併記し、皮膚所見とセットで判断すると実務的です。
まとめ
OH スケールは 4 項目・合計 0–10 点で、褥瘡リスクを簡便に段階化できるツールです。特に「体位変換」と「仙骨部の骨突出」は主観が入りやすいため、評価条件の統一(姿勢・支持面・情報源)と、必要に応じた複数評価者での確認がポイントになります。
点数はゴールではなく、支持面・体位変換・踵免荷・スキンケア・栄養といった具体策へつなぐための共通言語です。評価 → 介入 → 再評価を短周期で回し、リスクの変動を早めに拾ってチームで更新していきましょう。
次の一手
- A(全体像):褥瘡予防の基本フロー(評価 → 除圧 → 再評価)
- B(すぐ実装):体圧分散マットレスの種類と選び方(支持面の判断)
参考文献
- Kohta M, Ohura T, Okada K, et al. Convergent Validity of Three Pressure Injury Risk Assessment Scales: Comparing the PPRA-Home to Two Traditional Scales. J Multidiscip Healthc. 2021;14:207-217. doi: 10.2147/JMDH.S294734 / PubMed: 33564237
- Kohta M, Ohura T, Tsukada K, et al. Inter-rater reliability of a Pressure Injury Risk Assessment Scale for Home Care: A multicenter cross-sectional study. Chronic Wound Care Management and Research. 2020;7:101-111. doi: 10.2147/CWCMR.S284658 / PubMed: 33376343
- Yoshimura M, et al. Risk factors associated with intraoperatively acquired pressure ulcers in the lithotomy position: a retrospective study. Int Wound J. 2015. / PMC: PMC7949538
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下



