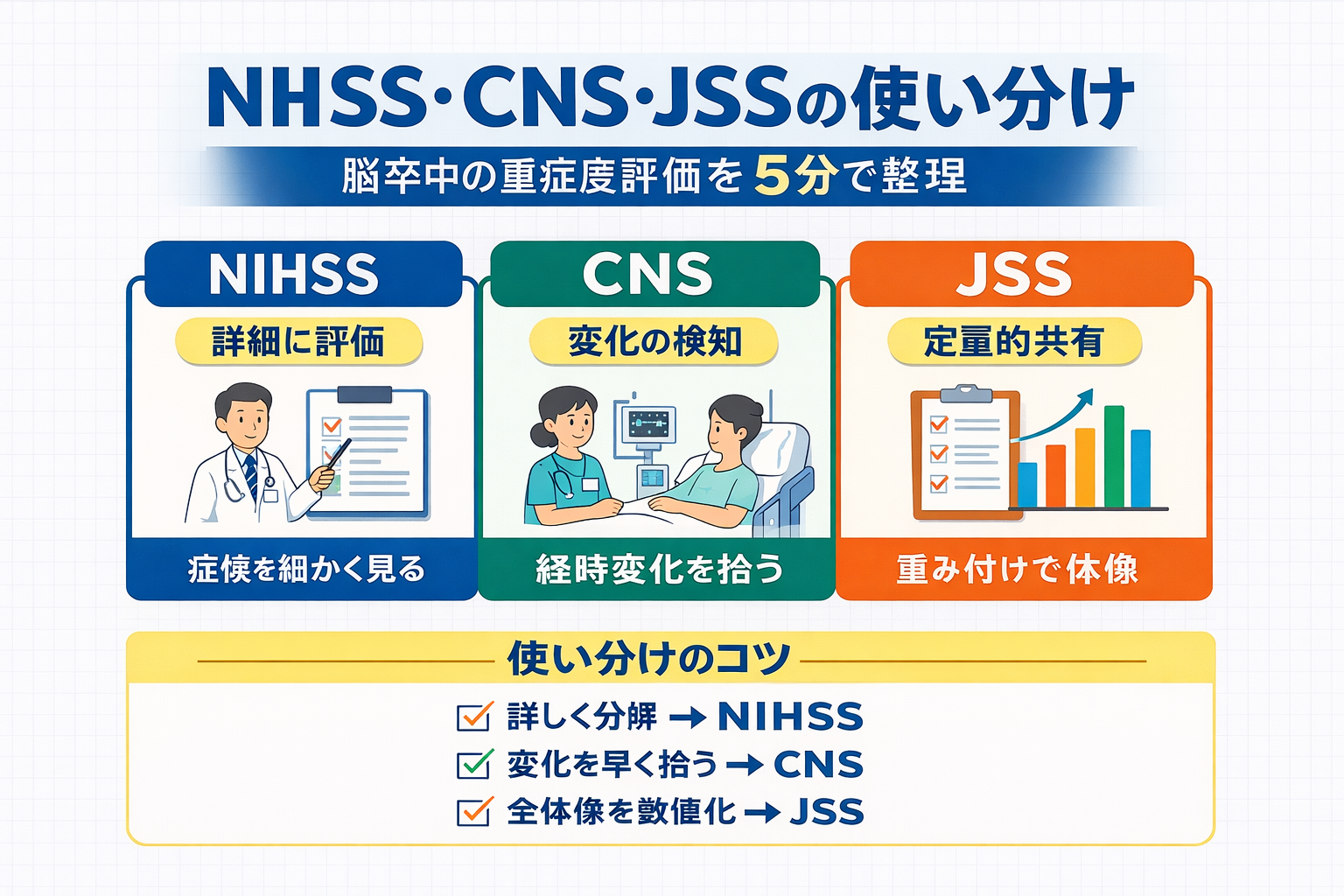
NIHSS・CNS・JSS は「評価の目的」で使い分ける
同ジャンルを最短で回遊(おすすめ)
関連:重症度と転帰( NIHSS ・ mRS ・ BI ・ FIM )の使い分け
まず深掘り:NIHSS の評価方法(手順と採点のコツ)
脳卒中の重症度評価は、治療の優先順位づけ・急変の早期検知・リハ介入の安全判断を「同じ言葉」で共有するための共通言語です。結論として、スケールは万能ではなく、目的(詳細化/変化検知/定量共有)が違うので、目的から逆算すると選択が速くなります。
本記事は NIHSS / CNS / JSS を「採点の細部」ではなく「使いどころ」で整理し、再評価の間隔(いつ測るか)と、点数がブレた日の扱い(外乱・条件固定・所見 1 行)までを現場仕様でまとめます。
結論:詳細化は NIHSS 、変化検知は CNS 、定量共有は JSS
まず結論です。症候を「どこまで細かく分けたいか」なら NIHSS 、病棟やリハ前後で「変化を早く拾いたい」なら CNS 、急性期の全体像を「重み付きで数値化して共有したい」なら JSS が向きます。
実務では、単回の点数よりも「同じ条件で繰り返して、どう変わったか」が価値になります。評価者・体位・補助具・眠気や鎮静などの外乱をそろえるほど、点数は意思決定に使える情報へ近づきます。
| スケール | 得意な目的 | 使う場面 | つまずきポイント | 運用の一言 |
|---|---|---|---|---|
| NIHSS | 神経症候を「詳細に分解」して共有 | 急性期の評価共有、治療・検査の優先度の議論 | 失語・無視・意識の影響で見かけの重症度が揺れる | 点数+「主症候」を 1 行で残す |
| CNS | 変化の「早期検知」と経時モニタ | 病棟での悪化検知、離床前後、回復期のトレンド | 疼痛・固定具・眠気・ ROM 制限など外乱の取り違え | 短時間で回し、前回比を追う |
| JSS | 重み付きで「定量的」に全体像を共有 | 急性期の状態共有、経時変化の追跡、連携資料 | 部分運用で価値が落ちやすい(条件がそろわない) | 単回より「変化」を見せて判断をそろえる |
5 分で決める:病期別の選び方(再評価の間隔つき)
選び方は「何を決めたいか」から逆算します。急性期は「詳細な神経症候の共有」が重要になりやすく、回復期〜生活期は「介入前後の変化を拾う」ことが価値になりやすいです。
迷いが減るコツは、まず 1 つを標準にして、必要に応じてもう 1 つで補完する発想です。最初から数を増やすと、条件ズレで再評価が崩れやすくなります。
| 状況 | まず使う | 併用/切替の目安 | 記録の要点 | 再評価の間隔(目安) |
|---|---|---|---|---|
| 急性期で詳細に共有したい | NIHSS | 変化が疑わしいときは、同条件で追加評価(同日中) | 点数+「主症候」を 1 行で補完 | 毎日 1 回(同時刻)+変化疑いは追加 1 回 |
| 病棟で悪化を早く拾きたい | CNS | 変化が出たら、必要に応じて NIHSS で詳細化 | 体位・眠気・疼痛など条件固定を残す | 急性期:毎日 1 回/回復期:週 1〜 2 回(曜日固定) |
| 全体像を数値でトレンド化したい | JSS | 外乱が強い日は「解釈注意」を明記して継続 | 単回より「前回比」を重視して共有 | 急性期:毎日 1 回/回復期:週 1 回(曜日固定) |
| リハ介入前後の変化を見たい | CNS | 高次脳機能中心なら、所見の文章量を増やして補完 | 介入前後で環境と声かけをそろえる | 週 1〜 2 回+方針変更/カンファ前に追加 |
図表 1 枚で迷いを減らす:選択フロー(表で代替)
「どれを使うか」で迷ったら、次のフローで決めると運用がそろいます。ポイントは、目的 → まず 1 本 → 変化が出たら補完の順にすることです。
※スマホでは表を左右にスクロールできます。
| 最初の質問 | Yes(推奨) | No(次の分岐) | 再評価の間隔(目安) |
|---|---|---|---|
| 急性期で「症候を詳しく分けて共有」したい? | NIHSS を標準にする | 次へ | 毎日 1 回(同時刻)+変化疑いは追加 |
| 病棟で「変化を早く拾う」運用にしたい? | CNS を標準にする | 次へ | 急性期:毎日 1 回/回復期:週 1〜 2 回 |
| 全体像を「数値(重み付き)で共有」したい? | JSS を標準にする | この 3 つの目的を再確認(どれが最優先か) | 急性期:毎日 1 回/回復期:週 1 回(曜日固定) |
| 標準スケールで変化が出た(または疑う)? | 補完で NIHSS(詳細化)を追加 | 標準を継続(条件固定を優先) | 同日中に追加 1 回(前回比の確認) |
詳しい評価手順は「各論」に渡す
このページ(親・総論)は「使い分け」と「運用」に絞るほど、各論(手順記事)とカニバりにくくなります。採点や実施手順を詳しく確認したい場合は、各論で「そのスケールだけ」を深掘りするのが最短です。
採点や実施手順を確認したい場合は、各論へ:NIHSS の評価方法(手順と採点のコツ)
現場の詰まりどころ:点数が “ 神経症候 ” を表していない日
現場で一番ズレやすいのは、「動けない=神経症候が悪化」と短絡することです。実際には疼痛・固定具・倦怠感・鎮静・せん妄・睡眠不足などで「出力が落ちる」日があり、スケールはその影響も拾ってしまいます。
ここを区別できると、点数の読み違い(誤った悪化判定)が減ります。次の 3 つだけ固定すると、再評価の質が上がります。
記録・再評価のコツ:点数だけで完結させない
スケールは点数が強い一方、点数だけでは意思決定に足りない場面が出ます。おすすめは、点数に「条件」と「主症候」を 1 行だけ添える運用です。これだけで、他職種が読み違えにくくなります。
再評価では「前回と同じ条件」をどこまでそろえたかが結果を左右します。最低限、評価時刻・体位・補助具・鎮静や疼痛など外乱の有無はセットで残し、そろわない日は「そろわなかった理由」を 1 行で残すだけでも比較の質が上がります。
| 残す項目 | 例 | 一言テンプレ |
|---|---|---|
| 評価時刻 | 朝回診前/リハ介入前/食後 | 「評価時刻を固定して経過比較」 |
| 体位・環境 | ベッド角度、端座位、車椅子座位 | 「体位と環境を同条件で実施」 |
| 補助具・介助 | 装具、スリング、固定具、酸素、介助量 | 「補助具/介助量を前回と統一」 |
| 外乱 | 疼痛、眠気、せん妄、薬剤変更、疲労 | 「外乱あり:点数の解釈に注意」 |
| 主症候( 1 行 ) | 注意、言語、片麻痺など | 「主症候:◯◯(所見 1 行)」 |
よくある失敗: OK / NG の直し方(最小チェック)
点数がズレたときに「何がズレたか」を言語化できると、チームの判断がそろいます。下表は、現場で頻出の “ 読み違い ” を OK / NG と記録の型で固定したものです。
※スマホでは表を左右にスクロールできます。
| よくあるズレ | NG 例 | OK の整え方 | 記録の一言 |
|---|---|---|---|
| 疼痛や固定具で動けない | 点数だけ記録して悪化扱い | 固定具・疼痛・ ROM 制限を確認し、同条件で再評価 | 「疼痛(部位)と固定具の影響あり。同条件で再評価予定」 |
| 鎮静・眠気・せん妄 | 意識の揺れを無視して比較 | 評価時刻を固定し、眠気やせん妄の有無を併記 | 「眠気強く反応低下。点数の解釈に注意」 |
| 失語・注意障害で指示が通らない | 不随意=麻痺と決めつける | 声かけを単純化し、模倣など反応が出る条件を探す | 「指示理解に波。模倣で反応確認し所見を併記」 |
| 点数は同じだが様子が違う | 「変化なし」で終える | 反応時間・疲労・代償の増減を 1 行で補足 | 「点数同等だが反応遅延・疲労増。経過観察」 |
よくある質問
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. 点数が同じでも「様子が違う」と感じるとき、どう扱えばいいですか?
A. 点数が同じでも、反応の速さ、疲労の出方、代償運動、注意の散りやすさなどが変わることはよくあります。点数は “ 見取り図 ” と割り切り、変化を感じた要素を 1 行だけ所見で補完すると、経過が追いやすくなります。
Q2. 鎮静・眠気・せん妄がある日は、評価は中止した方がいいですか?
A. 中止よりも「条件が違う」と明記して残す方が実務的です。評価時刻を固定し、眠気やせん妄の有無を併記すると “ 点数の解釈の幅 ” が共有され、誤った悪化判定を減らせます。
Q3. 失語や注意障害が強いと、運動の評価が難しいです
A. 運動が出ない理由が「麻痺」なのか「指示理解・注意」なのかを切り分けるのが要点です。声かけを単純化し、模倣や視線誘導など反応が出やすい方法で “ できる条件 ” を探し、その条件を記録に残すと再評価がそろいます。
Q4. リハ介入の安全判断に直結するのは、どこをそろえるべきですか?
A. 最低限は「評価時刻・体位・補助具(装具や固定具)・外乱(疼痛/眠気/せん妄)」です。ここがバラつくと、点数差が “ 介入の効果 ” なのか “ 条件差 ” なのかが判別しにくくなります。まずは条件固定を先に整えると、安全判断がブレにくくなります。
次の一手
- 運用を整える:重症度と転帰( NIHSS ・ mRS ・ BI ・ FIM )の使い分け(全体像)
- 共有の型を作る:NIHSS の評価方法(手順と採点のコツ)(すぐ実装)
教育体制・人員・記録文化など“環境要因”を一度見える化すると、次の打ち手が決めやすくなります。
チェック後に『続ける/変える』の選択肢も整理したい方は、PT キャリアナビで進め方を確認しておくと迷いが減ります。
参考文献
- Brott T, Adams HP Jr, Olinger CP, et al. Measurements of acute cerebral infarction: a clinical examination scale. Stroke. 1989;20(7):864-870. doi: 10.1161/01.STR.20.7.864(PubMed)
- Côté R, Hachinski V, Shurvell BL, et al. The Canadian Neurological Scale: a preliminary study in acute stroke. Stroke. 1986;17(4):731-737. doi: 10.1161/01.STR.17.4.731(PubMed)
- 日本脳卒中学会. Japan Stroke Scale( JSS )調査票(第 5 版).(PDF)
- Nishimura H, Tachibana H, Iwamoto Y, Sugita M. Clinical application of Japan Stroke Scale for acute stroke Patients. Japanese Journal of Stroke. 1999;21(4):423-429. doi: 10.3995/jstroke.21.4_423
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下