摂食嚥下評価(総論):ベッドサイドの基本フローと使い分け
結論:ベッドサイド嚥下評価は「安全確認 → 観察 → RSST / MWST /フードテスト/咳テスト/頚部聴診( CA )→ 申し送り」の順番を固定すると、初期評価でも 5 分で仮方針まで決めやすくなります。
本記事は「嚥下スクリーニングで迷わない選び分け」と「条件つき所見を残す記録の型」を、総論としてコンパクトに整理します。対象は病棟・在宅の初期評価で「どの検査を、どの順番で、どこまでやるか」に迷いやすい PT ・ OT ・ ST /看護師の方向けです( VF / VE の適応判断は最終的に医師・ ST と連携して決定します)。
この記事は「総論(全体像)」です。評価の流れ・観察の視点・主要ツールの使い分け・申し送りの最小セットを整理します。
評価の基本フロー( 5 ステップ )
ベッドサイドで迷いが減るコツは、「安全 → 条件固定 → 刺激は段階的 → 所見を言語化 → 共有」の順番を毎回そろえることです。検査の数を増やす前に、まずはこの 5 ステップで“仮方針”まで落とします。
特に再評価では、体位・一口量・介助量が揃っていないと所見が混ざります。評価のたびに条件(姿勢・角度・量)を記録しておくと、次に読む人が同条件で再現できます。
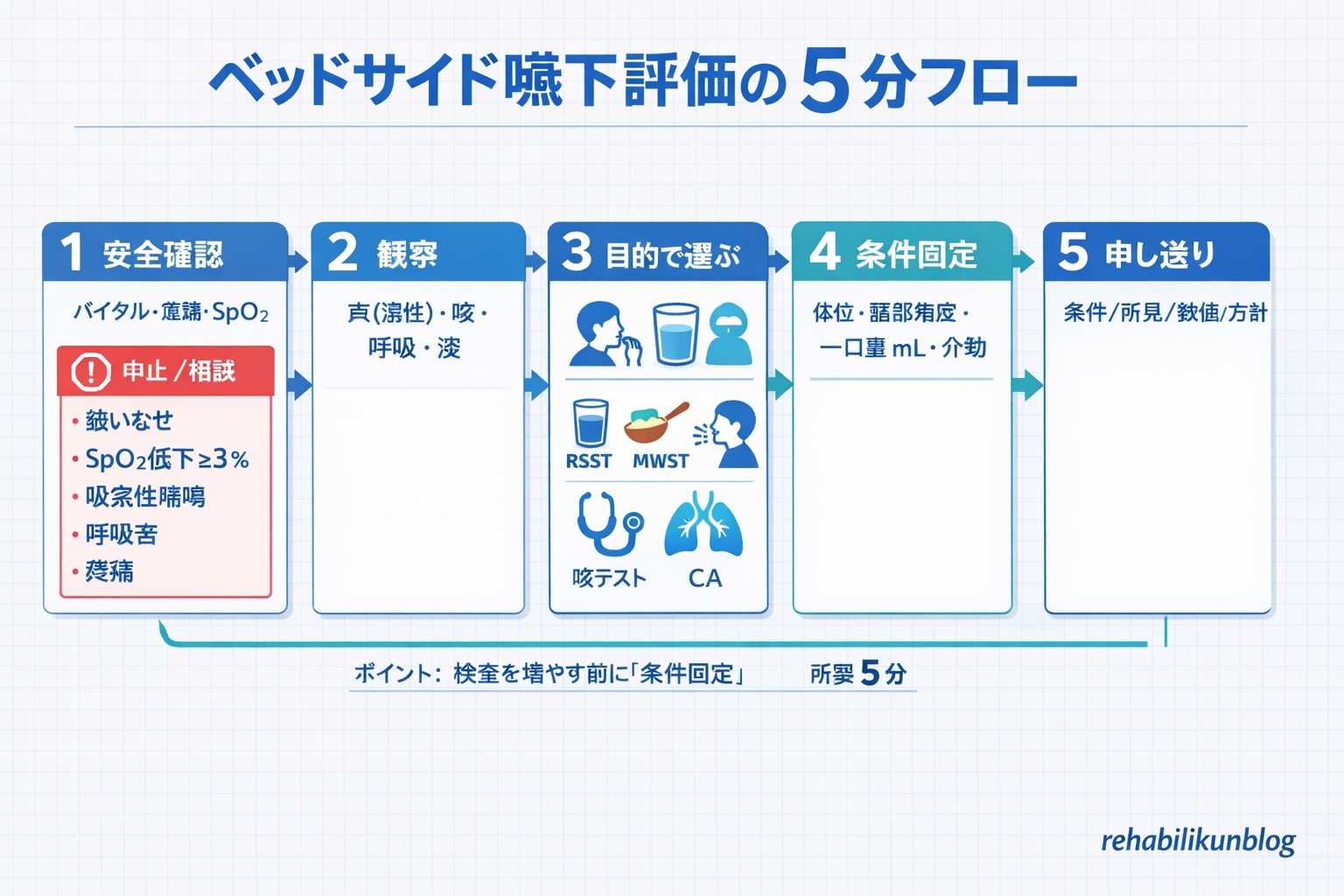
- 情報収集:既往・服薬・嚥下歴・栄養状態・現行の食形態/一口量・補助具。
- 体位づくり・安全確認:座位または側臥位の選択、呼吸状態・バイタル・意識/認知のチェック。
- 観察・触診:口唇・舌の可動、嚥下兆候、声質(湿性嗄声)、咳/むせ、喉頭の挙上感。
- ベッドサイド検査(嚥下スクリーニング):目的に応じて RSST / MWST /フードテスト/咳テスト/頚部聴診法( CA )を選択。
- 総合判定・記録・共有:所見+条件(体位・一口量・介助量)を記録し、多職種で共有。
現場の詰まりどころ(迷いを減らす 4 つの型)
つまずきやすいのは「検査の知識」より、解釈の前提(条件)が揃っていないことです。下の表は、現場で起きやすい迷いを“型”に落として潰します。
迷ったら、まずは次にジャンプして“判断の軸”を先に揃えてください。
| 詰まりどころ | なぜ起きる? | 解決(型) |
|---|---|---|
| むせがない=安全? | 不顕性誤嚥や咳反射低下で「むせ」が出ないことがある | むせの有無だけで決めない。声・呼吸・痰・ SpO₂ 変化をセットで判定する |
| 検査を増やしすぎる | 「不安だから追加」で負荷が上がり、所見が混ざる | 目的を 1 つに絞って選ぶ(例:反射= RSST 、液体= MWST )→異常なら段階を戻す |
| 条件が揃っていない | 体位・一口量・介助量が毎回違い、比較できない | 体位と一口量( mL )を記録し、再評価条件を固定する |
| 申し送りが抽象的 | 「むせあり/なし」だけだと、次の職種が再現できない | 条件+所見+次アクション(体位・形態・精査)を最小セットで伝える |
観察と触診のポイント(チェックリスト)
スクリーニング前の観察だけで、「そもそも今日は進めてよいか」の判断がかなり安定します。特に、湿性嗄声・再呼吸不良・痰の増加は、検査の“結果”より優先して扱います。
チェックは「書ける言葉」にして残すのがコツです。次の表をそのまま見出しにして、所見を 1 行ずつ埋めると申し送りに転用できます。
| 領域 | 見る/触るポイント | 注意( NG 例 ) |
|---|---|---|
| 姿勢・体位 | 骨盤中間位、体幹正中、頸部は中間〜軽屈曲 | 過伸展で喉頭が低く見える “見かけ” の変化 |
| 口腔機能 | 口唇閉鎖、舌先挙上・側方運動、頬の保持 | 乾燥・義歯不適合・食渣残留(口腔ケア不足) |
| 嚥下兆候 | 嚥下誘発・喉頭挙上の滑らかさ、嚥下後の声質 | 湿性嗄声/再呼吸不良/嚥下の遷延 |
| 呼吸 | 呼吸数・ SpO₂ ・咳の質(指示咳の強さ/持続) | 努力性呼吸/ SpO₂ 低下(目安 3% 以上 ) |
主要ツールの使い分け(比較表)
迷いを減らす最短ルートは、「この 1 回で何を確認したいか」を 1 つに絞ってから選ぶことです。反射の惹起を見たいのか、液体の安全域を見たいのか、固形の送り込みを見たいのかで、最初に選ぶツールが変わります。
なお、食形態の申し送りは施設差が出やすいので、基準が揃っていないときは嚥下食レベルの整理を先に確認しておくと“言葉のズレ”が減ります。
| 目的 | 推奨ツール | 所要 | 判定の目安 | 備考 |
|---|---|---|---|---|
| 迅速スクリーニング | RSST(反復唾液嚥下テスト) | 30 秒 | 3 回未満は機能低下の示唆 | 体位・頸部角度・口腔乾燥の影響に注意 |
| 液体での安全確認 | MWST(改訂水飲みテスト) | 1–2 分 | むせ・咳・湿性嗄声・再呼吸の変化 | 一口量の記録・段階調整(氷→水→とろみ等) |
| 固形物の移送確認 | フードテスト | 2–3 分 | 咀嚼〜咽頭移送の円滑性・残留兆候 | 安全な試験食(ゲル/プリン状など)で開始 |
| 咳反射・喀出力の目安 | 咳テスト | 1–2 分 | 指示咳の質/反射咳の誘発 | 禁忌:重度気道過敏・重症 COPD 他 |
| 動態の補助情報 | 頚部聴診法( CA ) | 1–2 分 | 嚥下音パターン/後嚥下の湿性化 | 単独判定不可。経時変化の追跡に有用 |
RSST(反復唾液嚥下テスト)の要点
- 目的:唾液嚥下の誘発性・遂行性を簡便に評価。
- 方法:30 秒で嚥下回数を数える(顎下触診+喉頭挙上の観察)。
- 判定の目安:成人で 3 回未満は機能低下を示唆。むせ・湿性嗄声を併記。
- 注意:口腔乾燥・認知/理解度の影響。一口量提示は行わないスクリーニング。
MWST(改訂水飲みテスト)の要点
- 目的:液体摂取時の安全性(むせ・湿性嗄声・再呼吸)を短時間で確認。
- 方法:成人では 3 mL を用いることが多いです。体位・一口量を固定し、嚥下直後〜後嚥下 5–10 秒の変化(咳・声質・呼吸)を観察します。
- 記録のコツ:体位(座位/側臥位)、頸部角度、一口量、介助量、嚥下回数( 1 回で入るか)を必ず併記します。
| スコア | 観察ポイント(要約) | 解釈の目安 | 次アクション例 |
|---|---|---|---|
| 1 | 嚥下が起こらない/明らかな呼吸苦や強いむせ | 高リスク | 中止。体位・覚醒・口腔環境を整え、別日に再評価 |
| 2 | 嚥下は起こるが、むせ・呼吸状態の悪化が出る | 高リスク | 一口量を増やさない。とろみ・代償法の検討、専門評価へ |
| 3 | 嚥下は起こり、むせは目立たないが、湿性嗄声など “湿り” が残る | 注意が必要 | 咳払い/嚥下再試行で変化を確認。条件固定で再現性をみる |
| 4 | 嚥下が起こり、むせ・湿性嗄声・呼吸悪化が目立たない | 比較的良好 | 同条件で再現性確認。食形態・一口量の段階付けを検討 |
| 5 | スコア 4 の条件に加え、短時間内に追加の嚥下を安定して行える | より良好 | 次段階(食形態・課題)へ。所見と条件を申し送りに落とす |
フードテストの要点
- 目的:咀嚼〜送り込み〜咽頭移送の確認(固形成分)。
- 方法:安全な試験食(プリン/ゲル状など)を 少量で開始し、残留・咳・湿性嗄声を確認。
- 判定の目安:咀嚼遷延・咽頭残留兆候・後嚥下の湿性化があれば段階を戻す。
- 注意:義歯・舌運動・口腔ケアの影響を併記。
咳テストの要点
- 目的:防御反射(反射咳)と指示咳の質・喀出力の目安。
- 方法:指示咳(咳の強さ・持続・連発)を観察し、必要に応じて安全域で反射咳を評価。
- 判定の目安:力弱い・単発のみ・湿性化の改善が乏しい場合はリスクが上がる。
- 注意:重度気道過敏・未治療の気胸/血痰は禁忌。 SpO₂ 監視下で。
頚部聴診法( Cervical Auscultation : CA )の位置づけと手順
CA は、嚥下関連音(前嚥下音・嚥下音・後嚥下音)や気道内分泌の変化を聴取して、嚥下の誘発・完了・残留/誤嚥の示唆所見を把握する方法です。単独で診断はせず、スクリーニングや経時変化の把握に用います。
“音” は環境や経験でブレやすいので、CA は単独判定を避け、観察(声・咳・呼吸)とセットで扱うのが前提です。
基本手順
- 体位:骨盤中間位・体幹正中・頸部中間〜軽屈曲。 SpO₂ ・呼吸状態を事前確認。
- 聴診位置:甲状軟骨横〜やや側方/喉頭隆起の上外側。
必要に応じて第 6 頸椎棘突起周囲の気道音も併聴。 - タイミング:安静呼吸 → 一口量提示 → 嚥下誘発〜完了 → 後嚥下 5–10 秒。
- 対象音:①前嚥下音(唾液移送)②嚥下音(ピーク)③後嚥下音(再呼吸・残留音)④付随音(吸気性喘鳴・湿性嗄声)
判定の考え方(例)
| 所見 | 示唆・次アクション |
|---|---|
| 嚥下音が遷延・二峰性 | 嚥下動態の不整/残留疑い → 一口量縮小・食形態再検討 |
| 後嚥下で湿性ラ音が持続 | 咽喉頭残留・微小誤嚥の示唆 → 咳払い・嚥下再試行で変化を再評価 |
| 吸気性喘鳴 | 気道狭窄・誤嚥後の気道反応を示唆 → 直ちに中止・体位再設定 |
| 咳で音がクリアになる | 分泌物除去の反応良好 → 咳トレーニング・口腔ケア併用 |
※ 機器(聴診器/電子聴診器)や記録環境で聴取特性が変わります。 CA の解釈は訓練と症例学習を要し、単独判定を避けるのが原則です。
多職種連携・申し送り(最小セット)
申し送りは「結果」より再現できる条件が重要です。次の 4 点を最小セットにすると、次の職種が同条件で評価し直せます。
- 条件:体位・一口量・食形態・介助量・補助具。
- 所見:むせ/湿性嗄声・再呼吸・咳の質・窒息兆候。
- 数値:RSST 回数、 MWST スコア、 CA 所見(前/主/後嚥下音)など。
- 方針:姿勢調整・食形態調整・訓練の可否と注意点。
コピペ用:申し送りテンプレ(最小セット)
条件:体位=/頸部=/一口量= mL/形態=/介助=/補助具=
観察:声=(湿性/乾性)/咳=(強い/弱い)/呼吸=/痰=/ SpO₂ 変化=
結果:RSST= 回/30 秒、 MWST= mL・スコア=、フード=、咳テスト=、 CA=(必要時)
方針:続行条件=/中止トリガー=/相談先=( ST・医師・VE/VF )
安全配慮・中止基準
評価は「続けるほど正確になる」とは限りません。強いむせ・呼吸悪化・疼痛などが出たら、同条件での再試行を避けて段階を戻すほうが安全です。
| 状況 | 対応 |
|---|---|
| 強い頸部痛・めまい・嚥下時痛 | 即時中止。疼痛評価・医師へ共有。 |
| SpO₂ 低下(目安 3% 以上 )・チアノーゼ | 休止し体位再設定。必要時は吸引・連絡。 |
| 強いむせ・吸気性喘鳴・湿性嗄声の持続 | 同条件での再試行は避け、段階を戻す/別日に再評価。 |
| 覚醒低下・指示理解が不十分 | 体位・時間帯・環境を整え、観察中心で実施。必要時は専門評価へ。 |
よくある質問( FAQ )
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
RSST のカットオフは?
成人では 30 秒で 3 回未満が機能低下の目安です。体位や口腔乾燥、理解度の影響を併記して解釈します。
MWST は最初に何 mL から始めますか?
成人では 3 mL から始める運用が多いですが、施設手順が優先です。大切なのは「一口量・体位・介助量」を固定し、嚥下直後〜後嚥下 5–10 秒の咳・声・呼吸変化を同じ条件で観察することです。
むせがないのに心配なとき、何を見ますか?
不顕性誤嚥では「むせ」が出ないことがあります。湿性嗄声、痰の増加、再呼吸不良、 SpO₂ 低下、微熱や食後の湿性咳嗽などをセットで見て、単独所見で安心しないことが重要です。
頚部聴診法( CA )は単独で診断できますか?
できません。 CA は嚥下音の補助所見として有用ですが単独判定は避け、 RSST ・ MWST ・フードテスト・咳テストなどと統合して評価します。
次の一手(このあと迷わないために)
入口の型ができたら、次は「全体像に戻る」と「すぐ実装」の 2 本だけ置くと、回遊が増えつつ迷いが減ります。
- A(全体像):栄養・嚥下ハブ(スクリーニングの全体像)
- B(すぐ実装):MWST(改訂水飲みテスト):手順・評価/ WST との違い
参考文献
- Belafsky PC, et al. Validation of the EAT-10: A symptom severity questionnaire for dysphagia. Dysphagia. 2008;23(3):289–295. PubMed / DOI.
- Oguchi K, et al. The Repetitive Saliva Swallowing Test ( RSST ) as a screening test of functional dysphagia. Jpn J Rehabil Med. 2000;37(6):383–388. J-STAGE.
- Yoshimatsu Y, et al. Predictive roles of the RSST for aspiration pneumonia. Healthcare (Basel). 2020;8(3):245. PMC.
- Smith AC, et al. Cervical auscultation in dysphagia: A scoping review. Dysphagia. 2021;36:1030–1048. DOI.
- Logemann JA. Evaluation and Treatment of Swallowing Disorders. 2nd ed. Pro-Ed; 1998.
- Japanese Clinical Practice Guidelines for aspiration and pharyngeal residue assessment during eating and swallowing for nursing care. Jpn Acad Nurs Sci. 2022. J-STAGE.
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下