片脚立位(開眼)テストのやり方|年齢別の目安と 15 秒基準
片脚立位(開眼)は、道具なしで実施できる静的バランス評価です。左右差と経時変化を追いやすく、離床や歩行練習前の安全確認にも使えます。
本記事では、測定条件の固定、年齢別の目安、15 秒基準の読み方、現場でブレやすいポイント、記録の型までを実装目線で整理します。
片脚立位(開眼)テストとは
片脚立位(開眼)は、支持脚でどれだけ立位保持できるかを測る検査です。静的バランスの低下を簡便に把握でき、転倒リスクのスクリーニングにも活用しやすいのが特長です。
単独の秒数だけで断定せず、左右差、代償、条件の再現性をセットで読むと臨床判断が安定します。静的バランス評価の全体像は 静的バランス評価(直立・片脚・マン・ロンベルグ) も併せて確認してください。
やり方(手順)|左右どちらを採用する?
再評価で比較できるよう、足位・上肢位置・視線を固定します。安全確保のため、評価者は後方〜側方で見守り、介助が必要な対象では中止基準を先に共有します。
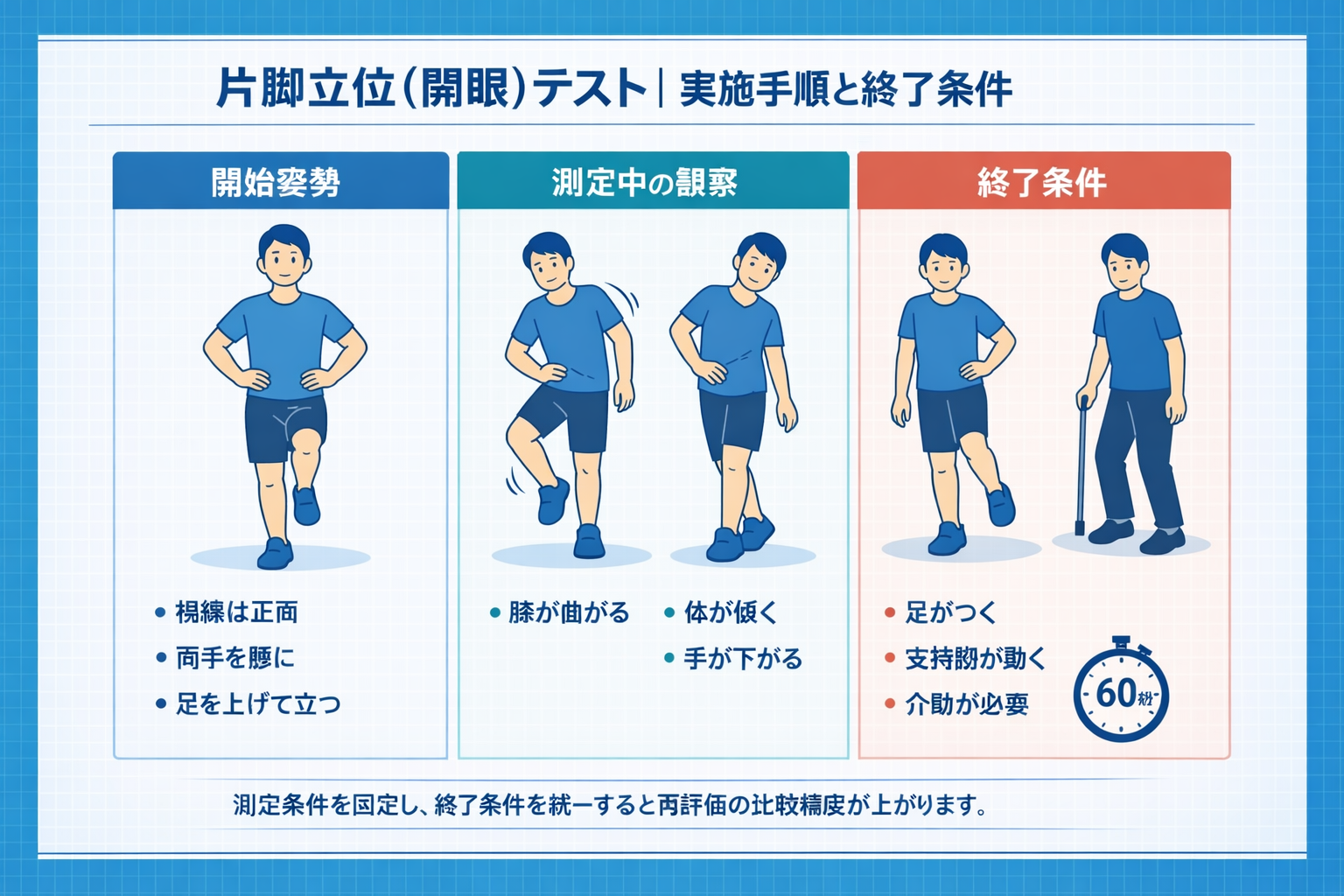
| 手順 | やること | ポイント | 終了条件 |
|---|---|---|---|
| 1 | 両脚立位で準備 | 視線は正面、上肢位置を決める(例:腰) | — |
| 2 | 片脚を床から離す(開眼) | 支持脚の膝ロック、体幹側屈など代償も観察 | 足が接地/支持脚の移動/介助が必要 |
| 3 | 左右を測定 | 左右差を残し、採用値ルールを統一 | 上限 60 秒 |
施設運用を安定させるには、採用値(短い方/平均/良い方)を最初に決めることが重要です。ルール未設定なら「短い方」を採用すると、リスク側を拾いやすく再評価も揃えやすくなります。
年齢別の目安|「平均」を早見で持っておく
対象集団や測定上限によって値は変わりますが、地域在住高齢者で紹介される代表的な目安は、65 歳代 44 秒、70 歳代 31 秒、75 歳代 21 秒、80 歳代 11 秒(上限 60 秒)です。
目安は「判定」ではなく「会話の起点」です。介入前後では、秒数だけでなく代償減少や条件再現性も合わせて評価してください。
| 年代 | 平均 | 臨床での読み方 |
|---|---|---|
| 65 歳代 | 44 秒 | 保持できれば静的バランスは比較的保たれやすい |
| 70 歳代 | 31 秒 | 加齢変化が出やすく、左右差の意味が増える |
| 75 歳代 | 21 秒 | 転倒群と非転倒群の差を意識して解釈する |
| 80 歳代 | 11 秒 | 短時間化しやすく、環境調整の比重が上がる |
15 秒基準の位置づけ|運動器不安定症で使われる目安
開眼片脚起立 15 秒未満は、運動器不安定症の運動機能評価で示される基準の 1 つです。ただし臨床では、これを単独で断定に使わず、リスクの目安として他所見と統合して判断する運用が安全です。
とくに、疼痛、恐怖心、足部状態、装具条件があると秒数は大きく変動するため、背景要因を記録に残して解釈します。
現場の詰まりどころ|よくある失敗(測定がブレる原因)
片脚立位は、条件設定のわずかな違いで秒数が動きます。以下の 3 点を固定すると再評価精度が上がります。
| 失敗 | 起きること | 対策 | 記録に残す |
|---|---|---|---|
| 上肢の位置が毎回違う | 秒数が上下する | 腰当て/体側などを固定 | 上肢位置 |
| 視線が定まらない | 注意配分で揺れが変わる | 正面の目標物を設定 | 視線 |
| 靴・装具条件が混ざる | 経時比較ができない | 条件固定、変更時は別条件で記録 | 靴/装具 |
| 代償を見逃す | 「できた」の質が不明になる | 体幹側屈・膝ロック等も記載 | 代償所見 |
記録テンプレ|最低限そろえる 6 項目
| 記録項目 | 記載例 | 運用の要点 |
|---|---|---|
| 採用値ルール | 短い方を採用 | 施設内で固定する |
| 左右秒数 | 右 18 秒/左 12 秒(上限 60 秒) | 必ず両側残す |
| 測定条件 | 裸足、腰当て、正面視 | 再評価で同条件化 |
| 終了条件 | 左:足接地で終了 | 終了理由を明記 |
| 代償所見 | 左支持で体幹右側屈 | 秒数とセットで読む |
| 安全面 | 近接見守り、介助不要 | 中止基準を事前共有 |
よくある質問(FAQ)
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
左右どちらを採用すればいいですか?
運用の一貫性が最優先です。施設ルールが未設定なら「短い方」を採用すると、リスク側を拾いやすく再評価の比較も安定します。左右差は必ず併記してください。
15 秒を下回ったら、どう解釈すればいいですか?
単独で断定せず、リスクの目安として使うのが実務的です。疼痛、恐怖心、装具条件、代償所見を合わせて評価し、介入優先度を決めます。
試行回数は何回がよいですか?
施設ルールで固定することが重要です。回数・休息時間・採用値ルールを統一し、同じ手順で再評価できる状態を作ってください。
上限は何秒に設定しますか?
上限 60 秒で運用されることが多く、時間管理と比較の両面で扱いやすい設定です。上限を決めて毎回同じ条件で実施します。
次の一手
- 運用を整える:静的バランス評価の全体像(全体像)
- 共有の型を作る:ロンベルグテストの実施手順(すぐ実装)
教育体制・人員・記録文化など“環境要因”を一度見える化すると、次の打ち手が決めやすくなります。
チェック後に『続ける/変える』の選択肢も整理したい方は、PT キャリアナビで進め方を確認しておくと迷いが減ります。
参考文献
- 日本整形外科学会. 運動器不安定症. https://www.joa.or.jp/public/sick/condition/mads.html
- 日本整形外科学会. ロコモティブシンドローム関連情報. https://www.joa.or.jp/public/locomo/mads.html
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下