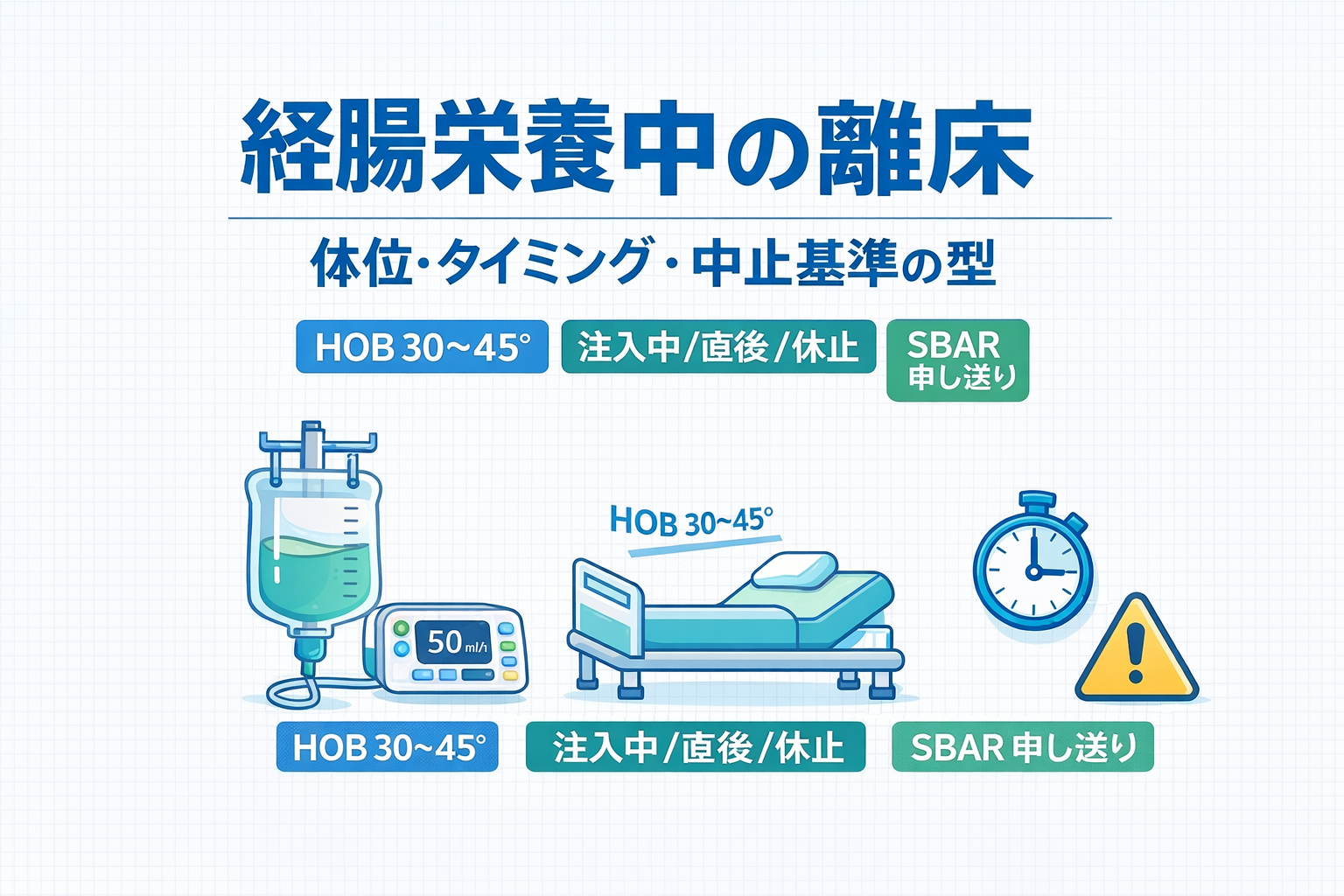
結論|経腸栄養中の離床は「タイミング固定」で迷いません
経腸栄養(経管栄養)中に離床が止まりやすい理由は、運動強度より「注入中に動かしてよいか」「体位はどこまで上げるか」「中止の合図は何か」が人で違うことです。結論として、注入タイミング(注入中/直後/休止中)と体位( HOB )を先に固定し、症状が出たときの返し先(看護・医師)まで決めると、離床が継続しやすくなります。
本記事は、栄養量や製剤の選び方ではなく、リハ職が現場で使える 5 分フロー(観察 → 判断 → 実施 → 記録)に絞って整理します。目標は「離床の可否」を即決することではなく、迷いどころを先に型にして、同じ条件で回すことです。
新人〜中堅がつまずきやすい「基準の統一」「申し送り」「止めどき」を 1 ページで整理しています。
現場の詰まりどころ|離床が止まる 3 パターン
経腸栄養中の離床が止まるのは、多くが「症状」ではなく不確実性です。具体的には、①注入中の体位が揃わない、②嘔気・逆流が出たときの対応が曖昧、③記録が残らず次シフトで保守的になる、の 3 パターンが多いです。
ここを潰すには、離床前チェックを増やすより、タイミング(注入中/直後/休止)と HOB 角度、そして「症状が出たら誰に何を返すか」を固定するのが近道です。
| 詰まりどころ | 起きやすいこと | 型(先に固定) | 返す相手 |
|---|---|---|---|
| 注入中の体位がバラバラ | 「とりあえず仰臥位」で中断が増える | HOB 30〜 45° を原則にする | 看護(体位・注入条件) |
| 嘔気・逆流の扱いが曖昧 | 離床を怖がってゼロになる | 赤信号(中止)/黄信号(軽負荷)を決める | 看護→必要時 医師 |
| 記録が薄く次シフトで止まる | 「前回大丈夫だった」が共有されない | 時点(注入中/直後)+体位+症状の最小セット | チーム全体 |
5 分フロー|観察 → 判断 → 実施 → 記録の順番
離床前に「全部チェック」すると、かえって判断が遅くなります。そこで、観察の順番を固定し、次に「赤信号があるか」だけを先に見ます。赤信号がなければ、体位と強度を落として実施し、最後に記録で次回へ繋げます。
この流れは、ICU の早期離床が推奨される文脈でも「プロトコル化が有効」と整理されています。離床の可否は単独職種で決めきれないため、共有できる型が強いです(早期離床の一般論)。
| ステップ | 見る順番 | 判断 | 実施 |
|---|---|---|---|
| ① まず赤信号 | 嘔吐/逆流、強い嘔気、意識低下、急な呼吸苦、チューブ抜去疑い | あれば中止 | 体位を戻す → 看護へ連絡 |
| ② 次に注入の時点 | 注入中/直後/休止中、ボーラスか持続か | 時点で体位を決める | HOB 角度を先に合わせる |
| ③ 最後に強度 | 端座位〜立位〜歩行のどこまで | 黄信号なら軽負荷 | 短時間・休息多めで実施 |
| ④ 記録 | 時点+体位+症状+実施内容 | 次回の条件が残る | 申し送り( SBAR )で共有 |
タイミングの型|注入中/直後/休止中でルールを分ける
「注入中は動かさない」と一律にすると、栄養の中断が増え、離床も止まります。重要なのは、注入中に動かすかどうかではなく、体位( HOB )と症状観察をセットにして運用することです。一般に、誤嚥リスクを下げる介入として HOB 30〜 45°が推奨される整理があります。
ただし、ボーラス(間欠注入)か持続注入か、胃内か幽門後かで運用が変わります。ここでは「院内ルールに寄せやすい」よう、時点別に最低限の固定項目だけ示します。
| 時点 | まず固定 | やりやすい離床 | つまずきやすい点 |
|---|---|---|---|
| 注入中(持続) | HOB 30〜 45°、チューブ固定、嘔気の有無 | 端座位〜立位(短時間) | ポンプ/ラインの引っ掛かり |
| 注入直後 | 体位を先に整える、逆流/湿性嗄声の有無 | 端座位(観察しやすい) | 「直後は怖い」でゼロに |
| 休止中(ボーラス前後) | 休止の理由(手技/検査/症状)を確認 | 歩行など活動量を上げやすい | 休止が長引いて栄養が入らない |
体位とライン| HOB と「抜け・漏れ」を先に潰す
離床を回すコツは、運動負荷の設計より「事故要因」を先に減らすことです。特に、チューブ固定が甘いと、離床のたびに不安が増えて中断が増えます。離床前はチューブ固定・接続部・ポンプ設定の 3 点だけ押さえれば、確認コストが小さくなります。
また、誤嚥リスクを下げる介入として頭部挙上( HOB )が推奨される整理があり、少なくとも「注入中は HOB を下げない」ルールを作ると、説明が短くなります(推奨角度の目安)。
- 固定:頬/鼻翼/腹部のテープ、余長の取り方(引っ張らない)
- 接続:三方活栓、延長、キャップ(緩み・漏れ)
- ポンプ:注入速度、アラーム、持ち運び位置
中止・調整の型|赤信号と黄信号を先に決める
中止基準は「たくさん」あるほど現場で使われません。ここでは、経腸栄養に関連して離床を止めるべき赤信号と、強度を落として続ける黄信号に分けます。赤信号は「その場で体位を戻して連絡する」までをセットにします。
なお、胃内容量( GRV )などの扱いは施設差が大きい領域です。近年は ICU などではルーチンの GRV 測定を推奨しない実務ツールもあり、測る場合も「どの値で止めるか」を院内で固定するのが現実的です。
| 区分 | サイン | その場の対応 | 誰に返す |
|---|---|---|---|
| 赤(中止) | 嘔吐、明らかな逆流、急な意識低下、チューブ抜去疑い | 体位を戻す( HOB 30〜 45° を確保)→ 実施中断 | 看護(必要時 医師) |
| 赤(中止) | 新規の強い呼吸苦、 SpO2 低下が戻らない、湿性嗄声が急増 | 休息 → 体位調整 → 吸引/口腔ケアの要否を確認 | 看護 |
| 黄(軽負荷) | 軽い嘔気、腹部膨満、げっぷ増加 | 端座位まで・短時間・休息多めに切替 | 看護(経過共有) |
| 黄(軽負荷) | ラインが多く移動が不安 | ポンプ位置を調整、介助者追加、距離短縮 | 看護/他職種 |
記録と申し送り|「時点・体位・症状」を最小セットで残す
経腸栄養中の離床で重要なのは、「できた/できない」より次回も同条件で再現できる情報です。最低限、注入の時点(注入中/直後/休止)・ HOB ・症状の 3 点を残せば、次シフトの過度な保守が減ります。栄養・嚥下の全体像(スクリーニング→計画→モニタリング)をまとめた記事は 栄養・嚥下ハブに置いてあります。
申し送りは SBAR にすると短くなります。以下のテンプレを固定すると、「怖いから止める」ではなく「条件を揃えて続ける」に変わります。
| 枠 | 書き方(例) | 目的 |
|---|---|---|
| S(状況) | 持続注入中(○ ml/h )、離床は端座位まで実施 | 時点の共有 |
| B(背景) | HOB 40° 固定、嘔気なし/腹部膨満軽度 | 条件固定 |
| A(評価) | 端座位 5 分で症状変化なし、湿性嗄声なし | 可否の根拠 |
| R(提案) | 次回も注入中は端座位〜立位(短時間)で実施、嘔気あれば軽負荷へ | 次の一手 |
よくある質問(FAQ)
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. 注入中に座らせてよいですか?
ポイントは「注入中かどうか」より、 HOB 角度と症状観察をセットにすることです。注入中でも端座位が回る現場は多いので、まずは「注入中は HOB 30〜 45° を守る」「赤信号が出たら中止」の 2 点を院内で固定すると運用しやすくなります。
Q2. 離床前に注入を止めたほうがいいですか?
一律停止にすると栄養が入りにくくなるため、まずは休止の条件を決めるのが現実的です。嘔気・逆流がある、体位が取れない、チューブ固定が不安など「赤信号/黄信号」に当てはまるときだけ休止を検討し、理由を記録に残すと次回の判断が揃います。
Q3. 胃内容量( GRV )は離床前に確認しますか?
施設差が大きい領域なので、院内プロトコルを優先してください。近年は ICU などではルーチンの GRV 測定を推奨しない実務ツールもあり、測る場合も「どの値で止めるか」を固定しておくと迷いが減ります。
Q4. PEG と胃管で離床ルールは変わりますか?
大枠は同じで、時点(注入中/直後/休止)と HOBが共通軸です。違いが出るのは「固定の不安(抜けやすさ)」と「接続部の扱い」です。固定・余長・接続の 3 点を先に揃えると、ルールの差は小さくなります。
次の一手(回遊と運用の整備)
参考文献
- Singer P, Blaser AR, Berger MM, et al. ESPEN practical and partially revised guideline: Clinical nutrition in the intensive care unit. Clinical Nutrition. 2023;42:1671-1689. doi: 10.1016/j.clnu.2023.07.011
- Schaller SJ, et al. Guideline on positioning and early mobilisation in the critically ill by an expert panel. Intensive Care Medicine. 2024. doi: 10.1007/s00134-024-07532-2
- Boullata JI, et al. ASPEN Safe Practices for Enteral Nutrition Therapy. JPEN J Parenter Enteral Nutr. 2017. doi: 10.1177/0148607116673053
- ASPEN. Indications for Enteral Nutrition in Patients with Critical Illness(Practice Tool). PDF
- National Library of Medicine. Nursing Skills: Enteral Tube Management(Reducing Risk of Aspiration). NCBI Bookshelf
- Doley J, et al. Enteral Nutrition Overview. Nutrients. 2022. PubMed Central
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下