医療機関外リハの上限単位数が見直しへ(令和 8 年 改定・確定)
制度対応は「追加枠の数字」より、使う場面・残枠管理・安全配慮を先にそろえると迷いません
PT キャリアガイドを見る令和 8 年 診療報酬改定では、「医療機関外(院外)で行う疾患別リハビリテーション料」の扱いが整理されました。要点は、原則の 1 日 3 単位は維持しつつ、やむを得ず 3 単位を超えて院外で実施する必要がある場合に、一連の入院期間で合計 3 単位(別に定める患者は 6 単位)まで、別に疾患別リハビリテーションとみなせるようになった点です。
本記事は、制度の要点を現場で回る形に落とし込み、どの場面で使うか/どう記録するか/どこでブレるかを整理します。
最終更新:2026-03-05(告示・留意事項 反映)
今回の見直しで何が変わった?
改定後の骨子はシンプルです。医療機関外での疾患別リハは、従来どおり 1 日 3 単位までが基本です。一方で、 3 単位を超えて院外で実施せざるを得ない場合に、一連の入院期間で合計 3 単位(別表第九の三に掲げる患者は 6 単位)の範囲で、「別に疾患別リハとみなす」扱いが明文化されました。
つまり、「毎日上限が増える」ではなく、“入院期間の中で使える追加枠” が付くイメージです。屋外歩行や公共交通、買い物動作など、生活場面を再現する練習を必要な日に集中的に組みやすくなります。
| 観点 | 現行 | 改定後 |
|---|---|---|
| 基本上限 | 医療機関外は 1 日 3 単位まで | 同じ( 1 日 3 単位まで) |
| 例外(追加枠) | 明確な別扱い枠の整理が弱い | 一連の入院で合計 3 単位(別に定める患者は 6 単位)に限り、別に疾患別リハとみなせる |
| 時間の扱い | 往復時間は実施時間に含めない | 同じ(往復時間は含めない) |
| 安全配慮 | 安全性への十分な配慮が必要 | 往復を含め常時従事者が付き添い、連絡・搬送体制を確保 |
図解|追加枠は「毎日」ではなく「入院中合計」で管理します
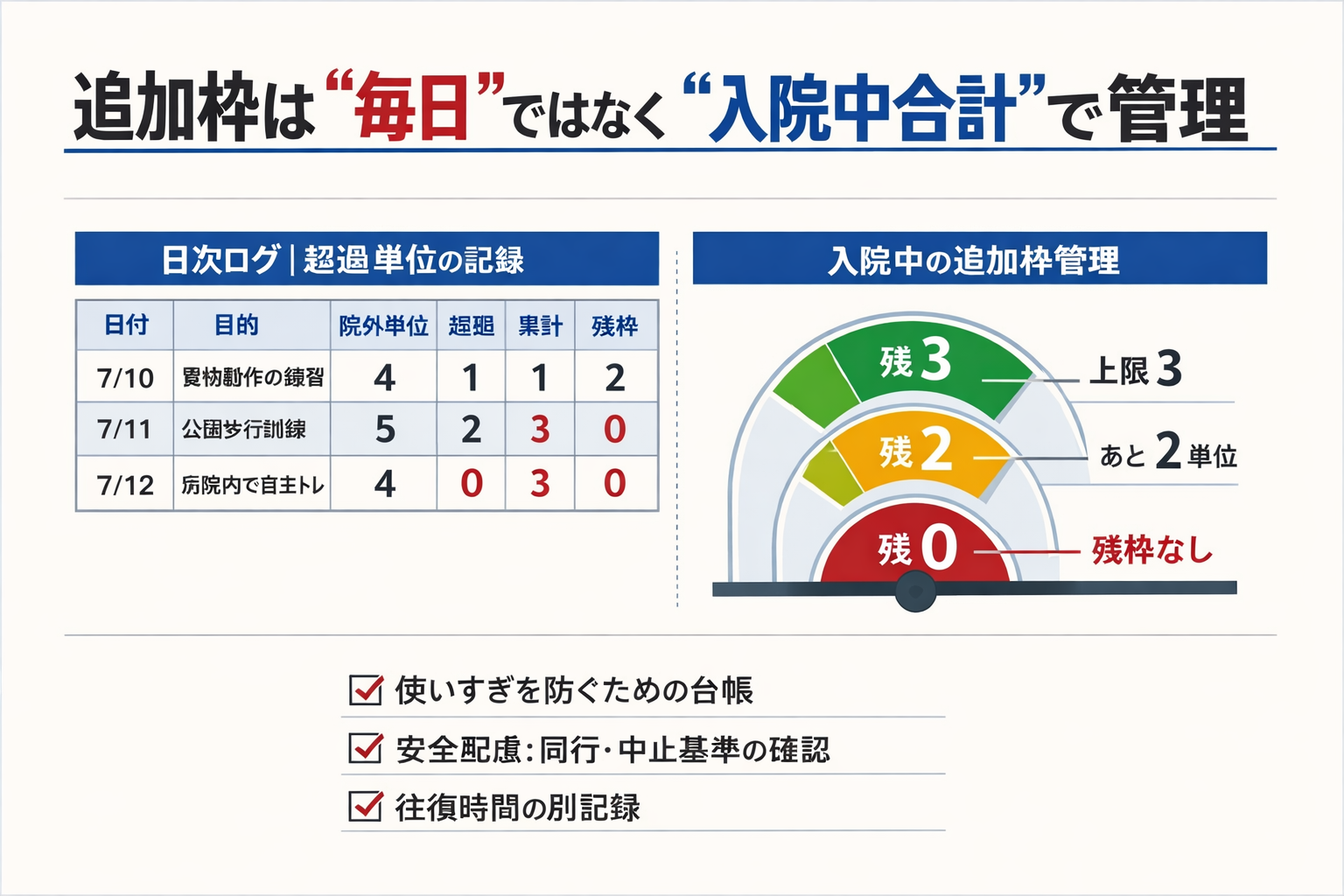
どんな訓練が対象になる?(通知で例示された場面)
院外リハは、単に「外へ出て訓練した」だけではなく、通知で例示された生活場面・復職場面の訓練が対象です。現場では、その訓練が院内では代替しにくい理由を短く残せるようにすると、判断がぶれにくくなります。
| 場面 | 具体例 | 記録で残したい一言 |
|---|---|---|
| 移動手段の獲得 | 道路横断、エレベーター、エスカレーター、券売機、改札機、バス・電車の乗降、自動車運転など | 「退院後に実際に使う移動手段を用いた訓練」 |
| 復職準備 | 旋盤作業など、院内で代替できない特殊機器・設備を使う訓練 | 「院内設備では代替困難な復職準備訓練」 |
| 家事能力の獲得 | 店舗での日用品購入、居宅での掃除・調理・洗濯など | 「実際の生活場面で確認が必要な家事訓練」 |
どんな場面で効く?
医療機関外リハは、病棟や訓練室の練習だけでは再現しにくい「生活場面」を作るために使われます。たとえば、屋外歩行/段差・坂/公共交通の利用/買い物動作/退院後に使う環境での練習などです。
今回の見直しは、こうした場面で「その日だけ 1 単位上乗せしたい」「安全配慮のもとで一連の行程を完結させたい」といった現場の詰まりに対し、入院中の限られた回数で柔軟性を持たせる位置づけです。
運用の考え方: 3 単位 / 日 + 入院中の追加枠
基本は「院外は 3 単位 / 日まで」です。ここを超える必要がある日は、超えた分が “入院中の追加枠” を消費すると整理すると、チーム内での判断が揃います。追加枠は一連の入院で合計 3 単位(対象患者は 6 単位)です。
実務では、「なぜその日に超える必要があったか」を説明できるように、目的と安全配慮、実施内容をセットで残します。関連:対象整理は 上限緩和の対象整理 で確認できます。
| ケース | 当日の院外単位 | 考え方 | 記録の芯 |
|---|---|---|---|
| 屋外歩行+公共交通の一連練習 | 4 単位 | 3 単位は通常枠、超過 1 単位は追加枠 | 目的(通院想定など)、安全配慮、行程、成果 |
| 退院前に環境で確認したい動作が多い | 5 単位 | 超過 2 単位を追加枠として扱う(残枠管理が重要) | 「確認が必要な理由」を具体化(転倒歴、介助量など) |
| 複数日に分けて短く上乗せ | 4 単位 × 3 日 | 各日で超過 1 単位を消費=合計 3 単位で使い切り | 日ごとの目的(段階づけ)と評価指標(歩行耐久など) |
現場の詰まりどころ:ここで算定がブレやすい
院外リハは、「目的は妥当か」「安全配慮は十分か」「時間の扱いは正しいか」で判断が割れやすい領域です。とくに、往復時間は実施時間に含めないこと、往復を含めて従事者が付き添い連絡・搬送体制を確保することは、監査で説明が必要になりやすいため、院内ルールを先に固定しておくと安全です。
関連:改定全体の位置づけは、令和 8 年 診療報酬改定|リハビリ領域まとめ(ハブ)で確認できます。
よくある失敗
| よくあるミス | 起きる理由 | 回避策(運用で固定) | 記録の一言テンプレ |
|---|---|---|---|
| 往復時間まで “実施時間” に入れてしまう | 行程が長く、記録区分が曖昧になりやすい | 「訓練開始・終了」を現地で区切る(往復は別枠で記録) | 「訓練時間:現地での実施のみ。往復は含めず」 |
| 安全配慮(付き添い・連絡搬送体制)が説明できない | 院内と違い “当たり前” が崩れる | 事前に「同行者」「連絡手順」「中止基準」をミニルール化 | 「同行:従事者常時。緊急時は病棟へ連絡し搬送」 |
| 追加枠(入院中合計)を使った根拠が弱い | “便利だから” で上乗せしがち | 追加枠は「その日しか完結できない目的」で限定運用(残枠を見える化) | 「 3 単位超過は入院中合計枠を使用。理由:退院後に必須の行程確認」 |
| 病院職員以外が主体で実施してしまう | 役割分担の線引きが曖昧 | 専ら当該保険医療機関の従事者が訓練を行う形に固定 | 「実施主体:当院従事者」 |
回避手順(ミニフロー)
- 手順 1:当日の目的を 1 文で明確化(退院後生活との直結)
- 手順 2: 3 単位超過の必要性を明示(代替不能性の確認)
- 手順 3:安全配慮(同行・連絡・中止基準)を事前固定
- 手順 4:開始・終了・残枠をその場で記録する
記録の最小セット:これだけ残す
院外リハは「やったこと」だけでなく、「なぜ必要か」と「どう安全に行ったか」をセットで残すと、チーム共有と監査耐性が上がります。最低限、次の 6 点を固定すると運用が安定します。
- 目的(退院後の生活場面に直結することを 1 文で)
- 場所・環境(段差、距離、混雑、天候など負荷情報)
- 安全配慮(同行者、連絡搬送体制、中止基準)
- 実施時間(開始・終了。往復は別管理)
- 実施内容(練習内容、難渋点、介助内容)
- 結果(介助量/所要時間/耐久性/転倒リスク)
よくある質問(FAQ)
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. 「追加枠(入院中合計 3 単位)」は毎日使える枠ですか?
A. 毎日ではありません。一連の入院で合計の枠です。日々の基本は 1 日 3 単位で、超過が必要な日に合計枠を使う整理です。
Q2. 追加枠が 6 単位になる「別に定める患者」は誰ですか?
A. 通知では特掲診療料の施設基準等別表第九の三に掲げる患者と整理されています。対象整理は兄弟記事で確認し、院内では「該当 / 非該当」を先に固定すると迷いにくいです。
Q3. 往復時間は実施時間に含めますか?
A. 含めません。記録では「現地での訓練開始・終了」を明確に区切り、往復は別管理にします。
Q4. 安全配慮で最低限押さえることは?
A. 往復を含めて従事者が付き添い、必要時に速やかに医療機関へ連絡・搬送できる体制を確保することです。同行者・連絡手順・中止基準を固定してください。
次の一手
参考資料(一次情報)
- 厚生労働省.令和 8 年 診療報酬改定の概要 13.重点的な対応が求められる分野(医学管理・リハビリテーション).PDF
- 厚生労働省.診療報酬の算定方法の一部改正に伴う実施上の留意事項について(別添 1).PDF
- 厚生労働省.令和 8 年度 診療報酬改定について(関係法令・通知等).掲載ページ
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下



