- 理学療法士の気管吸引:目的・要件・適用・禁忌・非侵襲的代替【ガイドライン 2023 準拠】
- 5 分で迷わない:適応判断の基本フロー(評価 → 非侵襲 → 必要時吸引)
- 現場の詰まりどころ(止まる原因 → 回避手順)
- 1)気管吸引の目的(なぜ “最小限” なのか)
- 2)実施者の要件(コンピテンシー:教育と SOP が前提)
- 3)実施前の評価と適用(診療フロー:吸引の “根拠” を作る)
- 4)禁忌と注意を要する状態(“慎重対応” の整理)
- 5)非侵襲的方法の検討(先に試す/併用する)
- 参考:安全側の手技パラメータ(現場メモ)
- 症例でイメージ:吸引に行く前に “根拠” をそろえる
- まとめ( PT の実践ポイント)
- ミニ FAQ(気管吸引)
- 次の一手
- 参考文献(一次情報)
- 著者情報
理学療法士の気管吸引:目的・要件・適用・禁忌・非侵襲的代替【ガイドライン 2023 準拠】
結論:気管吸引は「痰があるから行う」ではなく、評価 → 非侵襲手段 → 再評価 → 必要時に最小限の吸引で適応を決めると安全です。成人の人工気道(挿管/気切)では、加温・加湿不足と咳嗽力低下で分泌物が貯留しやすく、低酸素/無気肺/ VAP リスクを減らす視点が重要になります。
本記事は、気管吸引ガイドライン 2023(改訂第 3 版)の考え方をベースに、理学療法士( PT )がチームの一員として関与するための「適応判断」「禁忌と注意」「非侵襲的代替」「記録の型」を、臨床で迷いにくい順番で整理します(実施は施設 SOP/指示系統を最優先)。
5 分で迷わない:適応判断の基本フロー(評価 → 非侵襲 → 必要時吸引)
ポイント:吸引は “介入” ではなく “最終手段” として位置づけ、呼吸努力・聴診・分泌音・モニタ( SpO₂ /呼吸数/循環)の変化で「必要性」と「安全性」を同時に確認します。
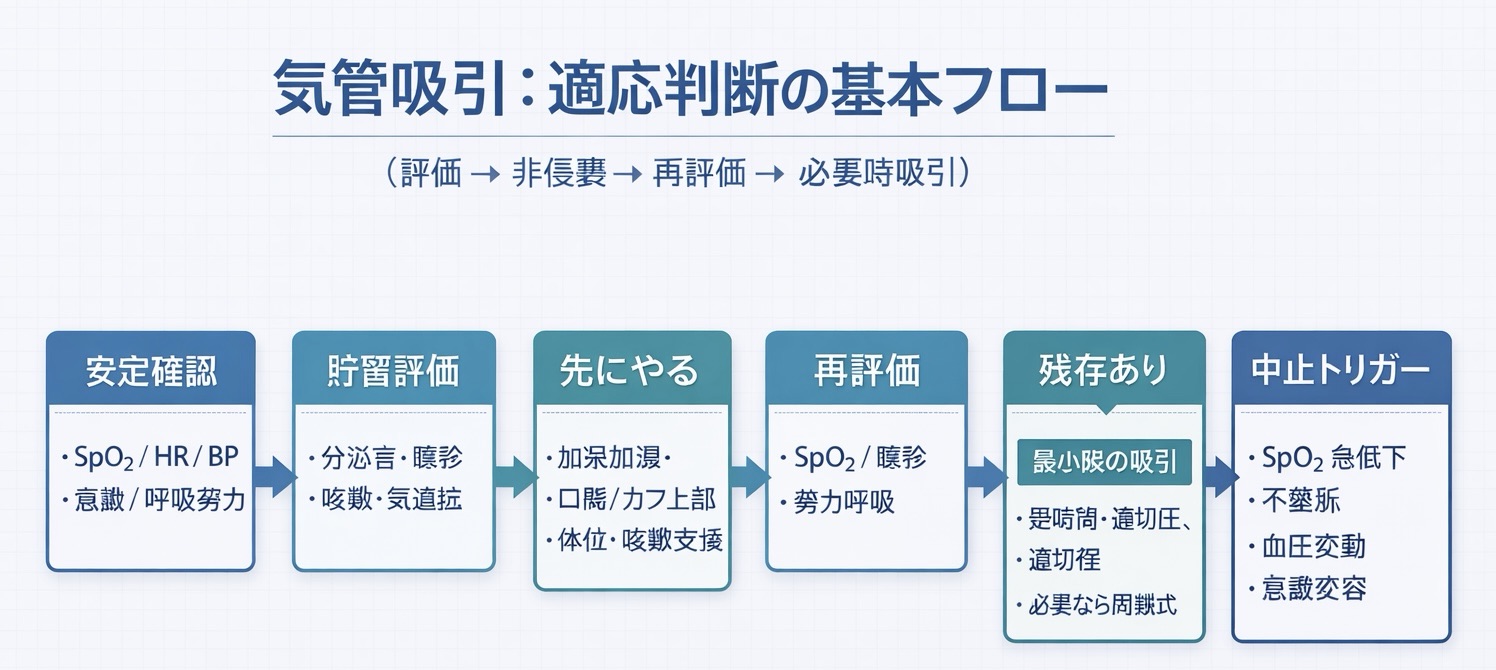
| 手順 | 見ること(評価) | 先にやる/同時にやる(非侵襲) | 次の判断 |
|---|---|---|---|
| 1. 安定確認 | SpO₂ /血圧/心拍・不整脈、意識、呼吸努力 | 体位調整、回路・酸素流量の確認 | 不安定なら吸引より安定化(医師/看護へ共有) |
| 2. 貯留評価 | 分泌音・副雑音、人工気道内の分泌、咳嗽有効性 | 加温加湿、口腔・カフ上部ケア、体位ドレナージ | 改善すれば吸引を見送る |
| 3. 必要性の確定 | SpO₂ 低下、努力呼吸、気道抵抗の増大を疑う所見 | 咳嗽支援(徒手/機器)、十分な酸素化 | 残存する場合のみ “最小限の吸引” を検討 |
| 4. 実施と再評価 | 前後で SpO₂ ・呼吸努力・聴診・循環の変化 | 短時間・適切圧・適切径、必要なら閉鎖式 | 合併症サインが出たら即時中止 → 再酸素化 |
現場の詰まりどころ(止まる原因 → 回避手順)
吸引で詰まりやすいのは、手技の難しさより「判断が単発所見」「前処置が抜ける」「中止基準が共有されていない」の 3 つです。先に “戻り先” を固定すると、実施の可否と共有が速くなります。
よくある失敗と直し方(早見表)
| 失敗パターン | 起きること | 最小の修正(まず 1 つ) | 次の判断 |
|---|---|---|---|
| 分泌音だけで即吸引 | 根拠が弱く、頻回になりやすい | SpO₂ /呼吸努力/循環変動を “セット” で確認 | 一致すれば最小限で実施、ズレるなら代替へ |
| 前処置(加湿・口腔・体位)が抜ける | 粘稠痰で回収できず、繰り返しになる | 加温加湿 → 口腔/カフ上部 → 体位 → 回収の順に戻す | 短時間で終わる条件が作れたら継続 |
| 回路開放で PEEP が落ちる | 酸素化が崩れやすい | 不安定例は閉鎖式を選択肢に入れる | 安定化を優先し、必要なら体制を整える |
| 陰圧が長い/強い | 低酸素・循環変動・粘膜損傷が増える | 陰圧は 10 秒以内、必要なら間隔を空ける | 中止サインが出たら即中止 → 再酸素化 |
| 生理食塩水のルーチン注入 | 刺激・酸素化悪化のリスク | 原則は “入れない” を基本にして必要性を再検討 | 痰の性状は加湿と口腔ケアで先に整える |
回避手順(迷ったら戻る順番)
- 安定確認:SpO₂ / HR / BP /意識/呼吸努力をそろえる
- 貯留評価:分泌音・聴診・咳嗽の有効性を確認する
- 先にやる:加温加湿、口腔/カフ上部、体位、咳嗽支援で “回収しやすい条件” を作る
- 再評価:SpO₂ /努力呼吸/聴診の変化で、吸引が本当に必要かを確定する
- 必要時のみ吸引:短時間・適切圧・適切径で実施し、前後で反応を必ず記録する
1)気管吸引の目的(なぜ “最小限” なのか)
| 主目的 | 臨床での狙い | 補足 |
|---|---|---|
| 気道クリアランス(分泌物除去) | 換気効率の改善/呼吸仕事量の低減/換気不均等の是正 | 人工気道では加温・加湿不足と咳嗽力低下で排痰不良になりやすい |
| 安全の確保 | 閉塞・無気肺・低酸素血症の予防/改善 | 必要時に限定し、短時間・低侵襲で合併症を抑える |
吸引は、低酸素血症・循環変動・粘膜損傷などの合併症リスクを伴います。だからこそ、“必要性があるときに、最小限で終える”ために、事前評価と非侵襲手段の優先が重要です。
2)実施者の要件(コンピテンシー:教育と SOP が前提)
| 領域 | 要件の要点 |
|---|---|
| 評価力 | 呼吸パターン/副雑音/分泌音、人工気道の観察、SpO₂ ・呼吸数・循環の変化を総合判断 |
| 気道管理の基礎 | カテーテル径と挿入長、推奨吸引圧・時間、開放式/閉鎖式の選択、加温加湿と口腔・カフ上部管理 |
| 感染対策 | 標準予防策、清潔操作(単回使用、手指衛生、 PPE )、器具管理 |
| 合併症対応 | 低酸素血症、徐脈/頻脈・不整脈、血圧変動、無気肺、頭蓋内圧上昇の予防と初期対応 |
| 教育・連携 | 指示系統の確認、手順書整備、継続教育、異常時のエスカレーション |
3)実施前の評価と適用(診療フロー:吸引の “根拠” を作る)
評価 → 非侵襲手段 → 再評価 → 必要時に吸引が原則です。人工呼吸器患者では、可能なら圧・流量・容積の変化(気道抵抗の上昇を示唆する所見など)も、分泌物貯留の判断材料になります。
| 適用を検討する所見 | 評価の根拠(例) |
|---|---|
| 分泌音・副雑音、努力呼吸、SpO₂ 低下 | フィジカル+モニタ( SpO₂ /呼吸数/胸郭運動)の総合判断 |
| 人工気道内の分泌物・振動 | 人工気道の観察(直視・触知)、カフ上部の貯留評価 |
| 気道抵抗の増大を疑う所見 | 呼吸器モニタ(圧・流量・容積)の変化や、聴診・努力呼吸の変化 |
4)禁忌と注意を要する状態(“慎重対応” の整理)
ガイドラインでは厳密な「絶対禁忌」を限定列挙していませんが、以下は原則慎重対応(前処置・体制調整・医師協議)が必要です。
| 状態 | 主なリスク | 予防・対策 |
|---|---|---|
| 重度低酸素血症・循環不安定 | 吸引で SpO₂ 低下・血圧変動 | 安定化を優先、必要なら閉鎖式、短時間で実施 |
| 重度の不整脈素因・徐脈傾向 | 迷走神経反射/低酸素で致死性不整脈 | 監視下で実施、酸素化、必要なら医師立会い |
| 頭蓋内圧上昇・脳浮腫 | 咳嗽刺激で頭蓋内圧上昇 | 頭部挙上、鎮静評価、代替手段を優先 |
| 出血傾向/粘膜損傷リスク | 粘膜出血・損傷 | 細径・短時間、挿入長厳守、愛護的操作 |
| 強い気管支攣縮・咳嗽発作 | 換気悪化・循環変動 | 加温加湿・前処置、必要時は中止 |
5)非侵襲的方法の検討(先に試す/併用する)
診療フローは「非侵襲的排痰法を先行 → 効果判定 → 必要時に吸引」を明確にしています。末梢貯留は、加温加湿・体位ドレナージ・咳嗽支援・呼吸介助で中枢へ移送してから吸引するのが合理的です。
| 手段 | 要点 | 判定(例) |
|---|---|---|
| 加温加湿/口腔・カフ上部ケア | 粘稠痰の軟化と誤嚥低減、 VAP 対策 | 分泌音・ SpO₂ ・呼吸努力の改善 |
| 体位ドレナージ・体位排痰 | 重力で末梢 → 中枢へ移送 | 聴診変化、咳嗽誘発・分泌量の変化 |
| 咳嗽支援(徒手/呼吸補助/機器) | 咳嗽力低下例で併用 | 咳嗽の有効性、分泌量、疲労度 |
参考:安全側の手技パラメータ(現場メモ)
- 吸引圧:最大およそ −150 mmHg(約 20 kPa )。挿入中は陰圧をかけず、抜去しながら陰圧。
- 時間:陰圧は 10 秒以内、挿入〜抜去は 15 秒以内。必要時は十分な間隔を置いて再施行。
- カテーテル径:気管チューブ内径( ID )の 1/2 以下。
- 挿入長:気管分岐部に当てない(先端を出さない〜 1–2 cm 程度に留める)。
- 閉鎖式吸引:回路開放による PEEP 消失や低酸素の予防に有用。酸素化不安定例では選択肢に入れる。
上記は要点整理であり、実施は施設 SOP/主治医指示/監視体制を最優先してください。
症例でイメージ:吸引に行く前に “根拠” をそろえる
| 状況 | 評価で見ること | まずの一手 | 吸引の判断 |
|---|---|---|---|
| 分泌音はあるが、循環は安定 | SpO₂ /努力呼吸、聴診、体位で変化するか | 加温加湿、体位ドレナージ、咳嗽支援 | 改善すれば見送り、残存なら最小限で実施 |
| SpO₂ が急に下がり、努力呼吸が増加 | 回路・酸素化、循環変動、不整脈、意識 | 安定化(酸素化・体位・報告)を優先 | 安定化後も分泌貯留が根拠なら監視下で実施 |
まとめ( PT の実践ポイント)
- 評価が先、非侵襲を優先、必要時に最小限で吸引。
- 手技は短時間・適切圧・適切径・挿入長厳守で合併症を最小化。
- VAP /誤嚥対策として口腔・カフ上部先行処置と閉鎖式の活用を検討。
- SpO₂ 低下、徐脈/頻脈、不整脈、血圧変動、意識変容などは即時中止 → 再酸素化 → 報告。
ミニ FAQ(気管吸引)
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. 吸引圧と時間の目安は?(なぜ短いの?)
吸引圧は最大 −150 mmHg(約 20 kPa )以下、陰圧は 10 秒以内、挿入〜抜去は 15 秒以内が安全側の目安です。長時間・高陰圧は低酸素血症と粘膜損傷を増やします。挿入中は陰圧をかけず、抜去しながら陰圧をかけます。
Q2. カテーテル径と挿入長はどう決める?
径は気管チューブ内径( ID )の 1/2 以下を基本に選択します。挿入長は気管分岐部(カリナ)に当てない長さ(先端を出さない〜 1–2 cm 程度まで)とし、過挿入を避けます。事前にチューブ長を確認して目安を決めておくと安全です。
Q3. 開放式と閉鎖式はどう使い分ける?
開放式は器具が簡便ですが、回路開放による PEEP 低下・無気肺のリスクがあります。閉鎖式は回路を外さずに吸引でき、低酸素や無気肺の予防に有利です。人工呼吸器患者や酸素化不安定例では閉鎖式を優先します。
Q4. 吸引の前に必ずやるべき “前処置” は?
非侵襲的排痰法を先行・併用します(加温加湿、体位ドレナージ、咳嗽支援、口腔・カフ上部のケア)。末梢の痰を中枢へ移送してから吸引すると、時間短縮と合併症低減に繋がります。必要に応じてプレオキシゲネーション(高濃度酸素)も検討します。
Q5. どのサインが出たら中止?再開の目安は?
SpO₂ の急低下、徐脈/頻脈・不整脈、著明な血圧変動、強い苦悶・意識変容が出たら即時中止し、再酸素化と状態評価を行います。原因(過挿入・長時間陰圧・回路開放など)を修正し、十分な間隔を置いて再開可否を再評価します。
Q6. 記録に最低限残すべき内容は?
適応理由(所見)、手技条件(径・圧・時間・挿入長・方式)、口腔/カフ上部の処置、分泌量・性状、介入前後のバイタル、合併症の有無、再評価・次回計画を簡潔に記載します。
次の一手
- 全体像:排痰(気道クリアランス)標準プロトコル
- すぐ実装:閉鎖式吸引の手順と中止基準( SOP )
チェック後の進め方を見る( PT キャリアガイド ):PT キャリアガイド
参考文献(一次情報)
- 日本呼吸療法医学会. 気管吸引ガイドライン 2023〔改訂第 3 版〕(成人で人工気道を有する患者のための). 呼吸療法. 2024;41:1-47. PDF / Minds
- Blakeman TC, Scott JB, Yoder MA, Capellari E, Strickland SL. AARC Clinical Practice Guidelines: Artificial Airway Suctioning. Respir Care. 2022;67(2):258-271. doi:10.4187/respcare.09548 / PubMed
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下



