- 結論|起立性低血圧( OH )は「条件固定 → 起立試験 → タイプ見立て」で当日の判断がそろいます
- 開始前 30 秒チェック|数値より先に「危険サイン」と「起立との関連」を押さえる
- 測定準備|OH 判定は「安静時間・腕位置・カフサイズ」でブレが決まります
- 起立試験プロトコル|臥位 5 分 → 立位 1 分 → 立位 3 分で「 BP / HR / 症状」をセットで拾う
- タイプの見立て|神経因性 / 容量減少 / 廃用関連を「 3 分で分ける」と介入が速くなります
- 当日判断の型|「通常 / 軽負荷 / 中止(相談)」の 3 段階に翻訳して、転倒を先に潰す
- 非薬物対応|弾性ストッキング・腹帯・飲水・食後対策を「禁忌に注意して」組み合わせる
- 運動療法の組み立て|「座位耐性 → 立ち上がり反復 → 歩行」の順で耐性を作る
- 現場の詰まりどころ|よくある失敗は「測定の固定」と「対応の言語化」が抜けることです
- 記録テンプレ|「条件+ BP / HR +症状+対応」を 1 行で残すと申し送りが短くなります
- よくある質問(FAQ)
- 次の一手|「起立試験の固定」と「 1 行記録」から運用を回し、次にタイプ別の対策へ
- 参考文献
- 著者情報
結論|起立性低血圧( OH )は「条件固定 → 起立試験 → タイプ見立て」で当日の判断がそろいます
起立性低血圧( OH )で迷う原因は、知識不足より「測り方」と「言葉」が人で違うことです。まず臥位 5 分 → 立位 1 分 → 立位 3 分の順で条件を固定し、血圧( BP )・心拍数( HR )・症状を同じ粒度で残すと、離床や歩行練習の可否が揃いやすくなります。
このページは、OH を評価(起立試験)→ 見立て( 3 タイプ)→ 当日対応(通常 / 軽負荷 / 中止)→ 生活指導の順に “現場で回る最小セット” に整理します。原因の断定より先に、見落としと転倒を減らす順番を統一しましょう。
開始前 30 秒チェック|数値より先に「危険サイン」と「起立との関連」を押さえる
OH は「立ったとき」に血圧が下がる現象ですが、現場では胸部不快・強い息切れ・失神前兆など “危険サイン” のほうが先に重要です。まず症状を優先し、危険があれば中止 → 安静 → 再測定 → 共有へ切り替えます。
次に、「立位(端座位)で悪化するか」「食後・排泄後・服薬後などで反復するか」を確認し、OH を疑う根拠をそろえます(※スマホでは表を左右にスクロールできます)。
| 確認 | 見るもの | 実務のポイント |
|---|---|---|
| ① 危険サイン | 胸部不快、強い呼吸困難、意識低下、失神前兆(冷汗・眼前暗黒感) | 数値より優先して「中止 → 安静 → 再測定」 |
| ② 立位との関連 | 端座位・立位で悪化/臥位で改善 | 「いつ出るか( 1 分以内 / 3 分以降)」をメモ |
| ③ 反復パターン | 朝、食後、排泄後、入浴後、長時間立位で増悪 | 同じ場面で繰り返すなら OH らしさが上がる |
| ④ 薬剤 | 降圧薬、利尿薬、α遮断薬、抗パーキンソン薬など | 当日の服薬タイミングを 1 行で残す |
| ⑤ 体液量 | 口渇、尿量低下、発熱、下痢、食思不振 | 脱水が疑わしい日は “原因対応優先” に寄せる |
| ⑥ 測定条件 | 体位、安静時間、カフサイズ、腕の高さ、機器 | 条件が違うと前回と比較できない(条件固定) |
測定準備|OH 判定は「安静時間・腕位置・カフサイズ」でブレが決まります
OH は「どれだけ下がったか」を見るため、測定誤差があると過小評価(見落とし)にも過大評価(不要な中止)にもつながります。とくに安静不足と腕位置(心臓の高さ)、カフサイズは抜けやすいポイントです。
同一患者では “前回と同条件” が最優先です。病棟とリハ室で差が出る場合は、どの血圧計かも含めて記録し、比較の前提をそろえます。
| ブレ要素 | 起きやすい問題 | そろえ方 |
|---|---|---|
| 安静時間 | 直前動作で BP が揺れる | 臥位(または座位)で 3〜5 分の安静を確保する |
| 腕位置 | 心臓より低いと高めに出やすい | 枕・タオルで肘を支え、上腕を心臓の高さへ |
| カフサイズ | 小さいと高めに出やすい | 上腕周囲径に合うサイズを使用(衣類の上から巻かない) |
| 測定中の会話 | 再現性が落ちる | 説明は測定前に短く、測定中は会話なし |
| 機器の差 | 病棟とリハ室でズレる | 使用機器名を残し、可能なら同一機器で追う |
起立試験プロトコル|臥位 5 分 → 立位 1 分 → 立位 3 分で「 BP / HR / 症状」をセットで拾う
OH の評価は、体位変換で BP が下がるかだけでなく、症状が出るタイミングが重要です( 1 分で崩れるのか、 3 分以降で遅れて崩れるのか)。まずは測定の順番を図のとおり固定し、日ごとの変化を追える形にします。
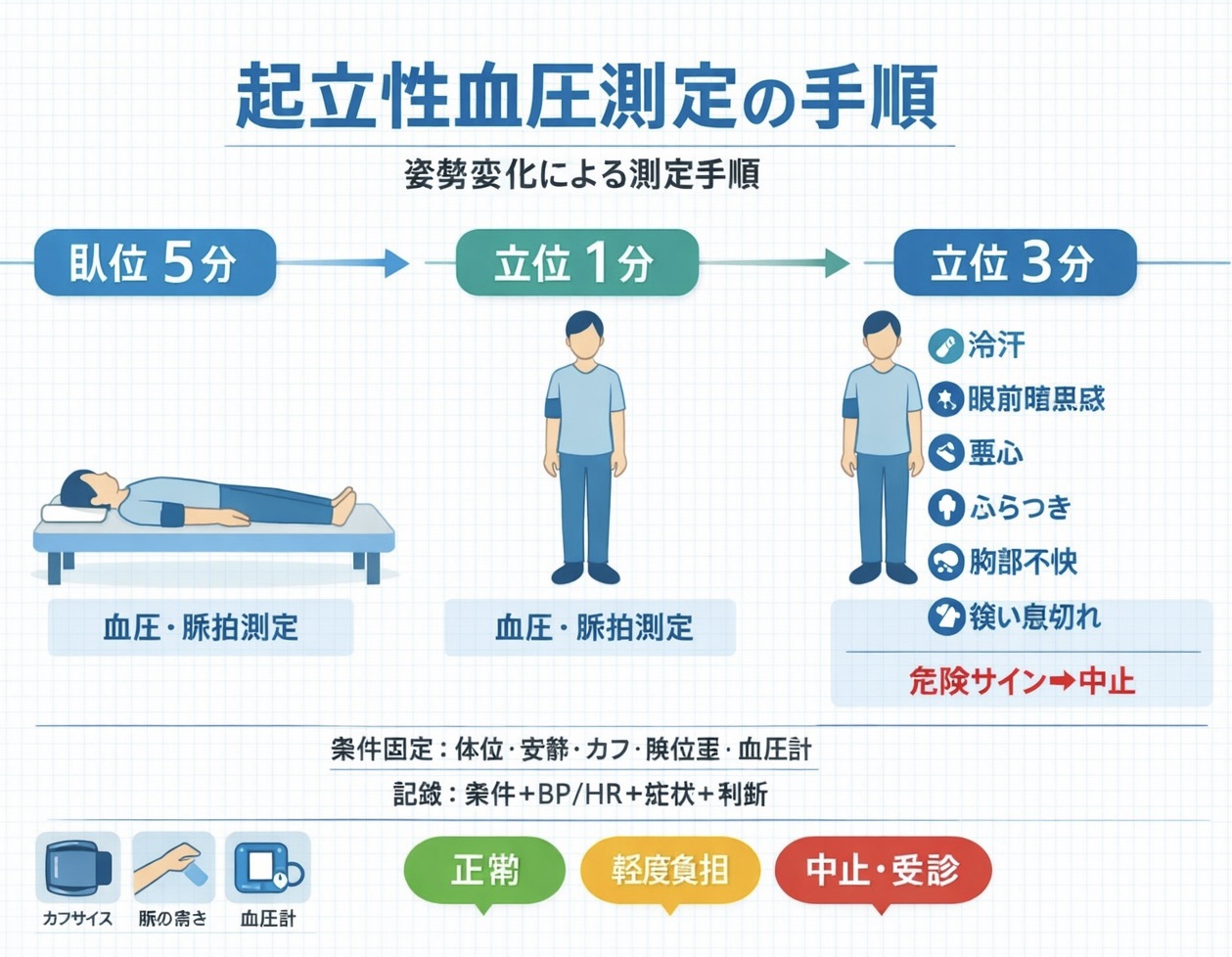
下表はベッドサイドで再現しやすい “最小プロトコル” です。立位が難しい日は端座位止まりにし、症状が強ければ中止 → 安静 → 再測定へ切り替えます。
| ステップ | 姿勢 | タイミング | 測るもの | 観察ポイント |
|---|---|---|---|---|
| 1 | 臥位 | 安静 5 分 | BP / HR / 症状 | 呼吸困難、胸部不快、疼痛、冷汗 |
| 2 | 立位(難しければ端座位) | 起立 1 分 | BP / HR / 症状 | ふらつき、悪心、眼前暗黒感、顔色 |
| 3 | 立位(継続可能なら) | 起立 3 分 | BP / HR / 症状 | 支持増加、会話量低下、前失神サイン |
タイプの見立て|神経因性 / 容量減少 / 廃用関連を「 3 分で分ける」と介入が速くなります
OH は原因が 1 つとは限りません。現場ではまず、神経因性(自律神経反射の低下)、容量減少(脱水・利尿など)、廃用関連(臥床・筋ポンプ低下)の “混ざり方” を整理すると、当日の優先順位が決まります。
とくに神経因性では、立位での HR 上昇が乏しい、朝や食後に悪化しやすい、臥位高血圧を伴う、などの所見が手がかりになります。
| タイプ | 主因 | 見分けのヒント | 優先介入( PT / OT ) |
|---|---|---|---|
| 神経因性 | 自律神経反射低下 | HR 上昇が乏しい/朝・食後に増悪/臥位高血圧が混在 | 頭側挙上、弾性ストッキング+腹帯、等尺対抗手技、起立は短時間反復 |
| 容量減少 | 脱水・利尿・出血など | 口渇、食思不振、下痢、発熱、尿量低下 | 水分・塩分(指示の範囲で)を優先し、起立訓練は段階化して慎重に |
| 廃用関連 | 臥床・活動量低下 | 長期入院、筋力低下、立位耐性の低下 | 早期離床パス、下肢筋ポンプ強化、短時間 × 複数回で耐性を作る |
当日判断の型|「通常 / 軽負荷 / 中止(相談)」の 3 段階に翻訳して、転倒を先に潰す
OH は「 BP が下がる=即中止」とするとリハが進まず、逆に「症状が曖昧だから続行」とすると転倒リスクが上がります。所見をいったん通常 / 軽負荷 / 中止(相談)へ翻訳し、チームで同じ言葉を使える状態を作りましょう。
目安は “数値” だけでなく、症状と回復の仕方(臥位で戻るか)です。迷ったら安全側(軽負荷・中止)に倒し、条件を整えて再評価します。
| 区分 | 目安 | その場の動き | 記録の 1 行 |
|---|---|---|---|
| 通常 | 症状なし、起立で大きく崩れない | 通常負荷で開始し、反応を見ながら進める | 「起立で症状なし、通常負荷で実施」 |
| 軽負荷 | 軽いふらつき/ BP 低下があるが回復する | 座位中心、休息多め、短時間で反応を確認 | 「起立で軽症状、軽負荷で反応確認」 |
| 中止(相談) | 失神前兆、胸部不快、強い呼吸困難など | 中止 → 安静 → 再測定 → 報告(施設ルール) | 「危険サインで中止、安静後に再測定して共有」 |
非薬物対応|弾性ストッキング・腹帯・飲水・食後対策を「禁忌に注意して」組み合わせる
OH の基本は非薬物対応です。まず転倒を避ける条件を作り、次に反復パターン(朝・食後・排泄後など)へ手を打つと、リハの進行が安定します。
ただし、心不全・腎機能障害・嚥下や食事制限などで “できない対応” もあるため、主治医指示と看護の観察を前提に、実施可能なものから組み合わせます。
| 手段 | 狙い | 使いどころ | 注意点 |
|---|---|---|---|
| 弾性ストッキング | 下肢うっ血を減らす | 立位で下がる / 廃用が強い | 皮膚トラブル、装着時間、サイズを確認 |
| 腹帯(腹部圧迫) | 内臓血管のうっ血を抑える | 神経因性が疑わしい / 食後に崩れる | 呼吸苦・疼痛が出る場合は中止 |
| 頭側挙上(就寝) | 夜間の循環変動を整える | 朝に崩れる / 臥位高血圧が混在 | 体幹角度は施設運用に合わせる |
| 飲水・塩分 | 循環血液量を支える | 容量減少が疑わしい | 心不全・腎機能・嚥下制限は指示を優先 |
| 食後対策 | 食後低血圧を避ける | 食後に立ちくらみが反復 | 食後すぐの立位・歩行を避け、時間帯を調整 |
| 等尺対抗手技 | 静脈還流を助ける | 立位前の “儀式” にする | 痛みが出ない範囲で短時間に |
運動療法の組み立て|「座位耐性 → 立ち上がり反復 → 歩行」の順で耐性を作る
OH の運動療法は、強さより段階が大切です。最初は “立位保持” を頑張るより、短時間 × 複数回で循環の慣れを作ると成功しやすくなります。
その日の区分(通常 / 軽負荷 / 中止)に合わせ、座位の総時間、立ち上がり回数、歩行距離のどれを増やすかを 1 つだけ決めて進めます。
| 段階 | 主目的 | 例 | 観察ポイント |
|---|---|---|---|
| 1 | 座位耐性 | 背上げ → 端座位を短時間反復 | 顔色、悪心、冷汗、会話量 |
| 2 | 立ち上がり反復 | 立位 10〜30 秒 × 複数回(休息多め) | 失神前兆、支持増加、BP 回復 |
| 3 | 歩行耐性 | 短距離歩行 → 休息 → 再開 | ふらつき、耐久性、転倒リスク |
| 4 | 日内変動の攻略 | 午前 / 食後 / 排泄後の時間帯調整 | 反復パターンの再現性 |
現場の詰まりどころ|よくある失敗は「測定の固定」と「対応の言語化」が抜けることです
OH 対応は “できる / できない” より、誰がやっても同じ順番で回るかが重要です。詰まるポイントは、測定条件が毎回ずれる、症状の書き方が抽象的、当日判断が人で違う、の 3 つに集約されます。
まずはページ内の 2 か所を固定し、必要なら関連手技へつなげます。
| よくある失敗 | 起きる理由 | 対策(型) |
|---|---|---|
| 数値だけで判断する | 症状の優先順位が曖昧 | 冷汗・眼前暗黒感・悪心など “具体語” を先に書く |
| 起立 1 分だけ見て安心する | 遅れて崩れるパターンがある | 起立 1 分と 3 分をセットで測る日を作る |
| 測定条件が毎回違う | 安静・腕位置・機器が揃わない | 体位+安静+血圧計をセットで記録する |
| 対策が増えすぎる | 優先順位が決まっていない | 「転倒回避 → 反復パターン → 生活指導」の順に 1 つずつ |
記録テンプレ|「条件+ BP / HR +症状+対応」を 1 行で残すと申し送りが短くなります
OH は日内変動が大きく、担当が変わると評価がぶれます。次回も同条件で回せるように、体位・安静・血圧計・ BP / HR・症状・当日判断をセットで残します。
“症状” は抽象語(ふらつき)だけで終えず、冷汗、眼前暗黒感、悪心、会話量低下などの具体語を添えると、再現性が上がります。
| 時点 | 体位 | 安静 | BP( mmHg ) | HR( / 分 ) | 症状 | 判断 | 備考 |
|---|---|---|---|---|---|---|---|
| 臥位 | 臥位 | 5 分 | ___ / ___ | ___ | 有・無(___) | 通常 / 軽負荷 / 中止 | 血圧計:___/服薬:___/脱水:疑い有・無 |
| 起立 1 分 | 立位(または端座位) | 1 分 | ___ / ___ | ___ | 有・無(___) | 通常 / 軽負荷 / 中止 | 支持:___/顔色:___ |
| 起立 3 分 | 立位(可能なら) | 3 分 | ___ / ___ | ___ | 有・無(___) | 通常 / 軽負荷 / 中止 | 会話量:___/中断:有・無 |
| 対応後 | 臥位 / 座位 | 2 分 | ___ / ___ | ___ | 改善・不変 | 通常 / 軽負荷 / 中止 | 実施した対策:圧迫 / 休息 / 時間調整 など |
よくある質問(FAQ)
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1.OH の判定は、いつの BP を見ればいいですか?
A.まずは臥位で安静(目安 5 分)を取り、起立(難しければ端座位)後の 1 分と 3 分で BP / HR / 症状をセットで確認します。数値だけでなく「いつ症状が出たか」を同時に記録すると、当日の判断が揃います。
Q2.BP が下がっていても症状がなければ続けてもいいですか?
A.症状がない場合でも、遅れて崩れるケースがあります。最低限「起立 1 分と 3 分」をセットで測る日を作り、個人のパターンを掴んでください。迷うときは軽負荷(座位中心・休息多め)に倒すと安全です。
Q3.神経因性 OH を疑う “現場サイン” はありますか?
A.朝や食後に反復しやすい、臥位高血圧が混在する、起立時の HR 上昇が乏しい、などは神経因性を疑う手がかりになります。確定は医師評価が必要なので、所見は「 BP / HR / 症状のセット」で共有してください。
Q4.弾性ストッキングや腹帯は、いつ使うと効果的ですか?
A.立位で毎回崩れる、食後に悪化する、廃用が強い、など “反復パターン” がある場合に効果を出しやすいです。皮膚トラブルや呼吸苦が出る場合は中止し、装着条件(サイズ・時間)をチームで揃えます。
Q5.リハ中に失神前兆が出たら、まず何をしますか?
A.立ったまま様子見はせず、中止して安全な体位(臥位など)へ戻し、安静後に再測定します。胸部不快・強い呼吸困難・意識低下を伴う場合は、施設の報告ルールに従って速やかに共有してください。
次の一手|「起立試験の固定」と「 1 行記録」から運用を回し、次にタイプ別の対策へ
最初は、起立試験(臥位 5 分 → 起立 1 分 → 3 分)を固定し、BP / HR / 症状を同じ粒度で残してみてください。条件が揃うだけで、判断のブレが減り、申し送りが短くなります。
続けて読むなら、当日の安全判断の入口は バイタル変化の初期対応(新人)、具体メニューの実装は OH の運動療法・生活指導(タイプ別) を確認してください。
参考文献
- Muntner P, Shimbo D, Carey RM, et al. Measurement of Blood Pressure in Humans: A Scientific Statement From the American Heart Association. Hypertension. 2019;73(5):e35-e66. doi:10.1161/HYP.0000000000000087. PubMed
- Freeman R, Wieling W, Axelrod FB, et al. Consensus statement on the definition of orthostatic hypotension, neurally mediated syncope and the postural tachycardia syndrome. Clin Auton Res. 2011;21(2):69-72. doi:10.1007/s10286-011-0119-5. PubMed
- Umemura S, Arima H, Arima S, et al. The Japanese Society of Hypertension Guidelines for the Management of Hypertension ( JSH 2019 ). Hypertens Res. 2019;42(9):1235-1481. doi:10.1038/s41440-019-0284-9. PubMed
- Whelton PK, Carey RM, Aronow WS, et al. 2017 ACC/AHA Guideline for the Prevention, Detection, Evaluation, and Management of High Blood Pressure in Adults. Hypertension. 2018;71:e13-e115. doi:10.1161/HYP.0000000000000065. PubMed
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下


