心不全リハの評価|退院前後でブレない「最小セット」と再評価の順番
心不全リハの評価は、尺度を増やすほど運用が止まりやすいです。結論はシンプルで、退院前後で「同じ最小セット」を同条件で繰り返し、差を比べるだけで状態変化が拾いやすくなります。退院後は生活負荷が乗るため、症状と体重だけでなく、運動耐容能・下肢機能・運動強度を “同じ取り方” で取り直すことが重要です。
本記事では、心不全の評価を最小セットに絞り、いつ測るか(再評価タイムライン)とどう解釈して次の一手に繋ぐかを、チームで共有できる型にします。評価の全体像を俯瞰したい場合は 評価ハブ から整理できます。
関連:2026 改定ハブ / 退院前指導(最小セット)
結論|心不全の評価は「 5 つ」固定すれば回り始める
心不全リハでまず固定したい評価は、症状、運動耐容能、下肢機能、運動強度、セルフモニタリング(体重・浮腫・息切れ)の 5 つです。これを同じ条件で繰り返すと、退院前後の差が読みやすくなります。
数値を “記録する” だけで終わらせず、悪化の拾い上げ(安全)と運動処方の更新(効果)に繋がる形で残すのがポイントです。
評価の最小セット(実装テンプレ)|何を、どう取って、何を残すか
ここでは、心不全で頻出の評価を「最小セット」に絞り、現場で迷わないように目的と記録ポイントをセットにします。尺度の網羅ではなく、退院前後で比較し続けるための “型” として使ってください。
| 最小セット( 5 ) | 目的 | 取り方の要点 | 記録で残すポイント |
|---|---|---|---|
| 症状( NYHA / 主観症状 ) | “息切れの増悪” を早く拾う | 普段の生活での息切れを具体例で確認 | 分類、具体的な困りごと、前回との差 |
| 運動耐容能( 6 MWT など ) | 歩行耐久性の変化を数字で追う | 同条件(コース・声かけ・休憩)で統一 | 距離、休憩有無、 SpO2 / HR、 Borg |
| 下肢機能( SPPB / 5 回椅子立ち ) | “脚が落ちてきた” を早期に拾う | 安全確保(転倒)と測定条件の統一 | 合計点 / 所要時間、つまずき、介助量 |
| 運動強度( Borg / Talk Test ) | 強度設定のズレを減らす | 運動中に同じタイミングで確認 | 目標強度(例:ややきつい)、中止サイン |
| セルフモニタ(体重・浮腫・息切れ) | 再入院につながる変化を早期検出 | 測定条件と連絡手順を固定 | 連絡基準(施設基準)、連絡先、理解確認 |
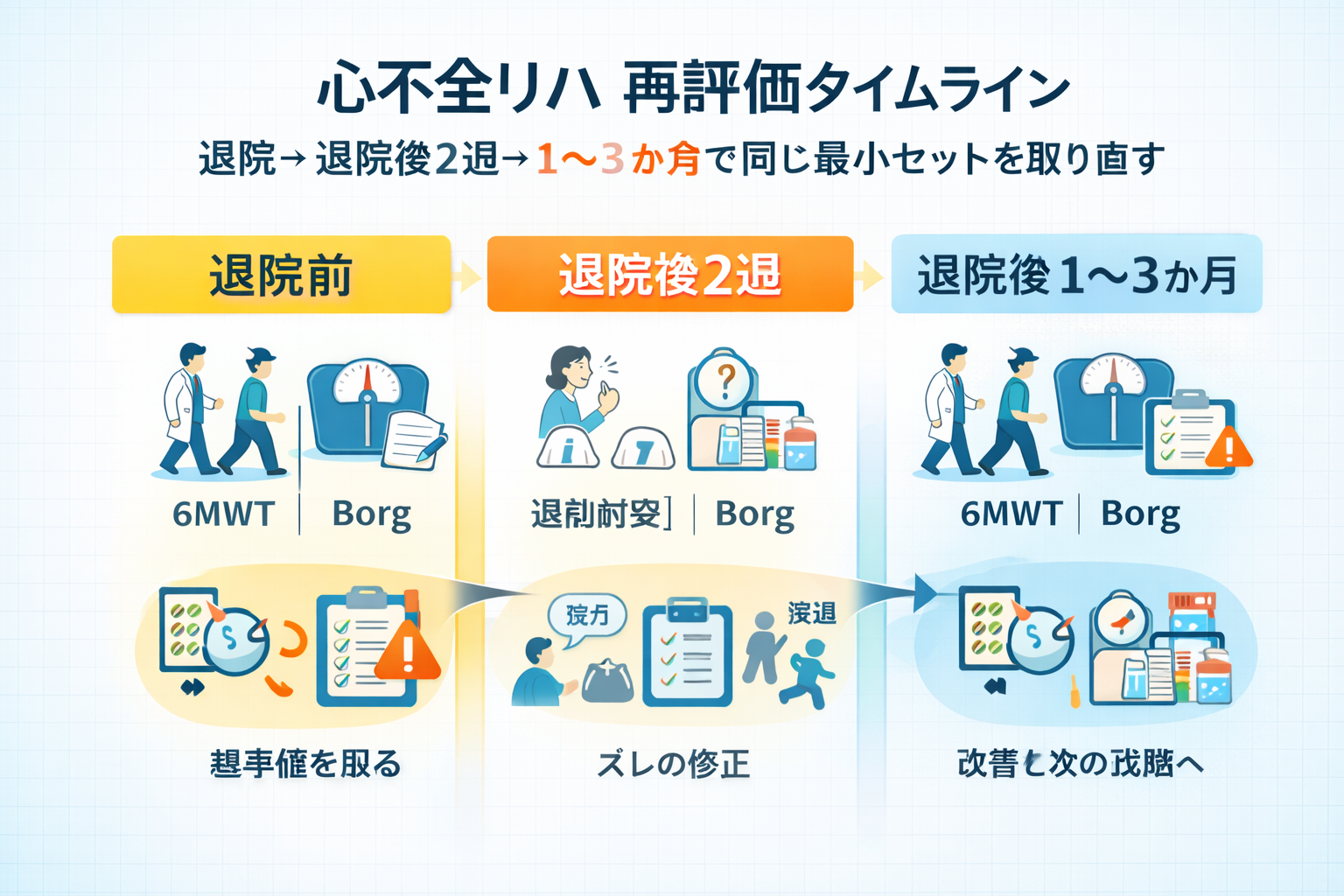
再評価タイムライン|退院前→退院後 2 週→ 1〜3 か月で “同じセット” を取り直す
退院後は、生活に戻った負荷が乗るため状態が動きます。おすすめは、退院後 2 週間でズレを修正し、 1〜3 か月で定着と再設定を行う流れです。外来・訪問・通所など、場が変わっても同じセットを回すと比較が楽になります。
| タイミング | 主な目的 | 最優先で見る指標 | 次の一手(更新) |
|---|---|---|---|
| 退院前 | 基準値(ベースライン)を作る | 運動耐容能、下肢機能、 Borg、セルフモニタ | 注意点、連絡手順、目標設定 |
| 退院後 2 週 | 生活負荷で生じたズレを修正 | 症状、体重、活動量、 Borg | 強度の下げ上げ、環境調整、再指導 |
| 退院後 1〜3 か月 | 改善の定着と次の段階へ | 運動耐容能、下肢機能、症状 | 運動処方の更新、継続先(地域)へ引継ぎ |
解釈のコツ|「悪化の拾い上げ」と「強度設定」を分けて考える
心不全の評価は、悪化の拾い上げ(安全)と、強度設定(効果)をごちゃ混ぜにすると詰まります。セルフモニタと症状は “安全側” の判断材料、運動耐容能・下肢機能・ Borg は “処方更新” の材料、と役割を分けると整理しやすいです。
数値が悪い=すぐ中止ではなく、どの項目が落ちたかを見て「運動量を下げる」「頻度を上げる」「受診に繋ぐ」を選びます。運用では、チームの判断が揃うように “記録欄” を固定するのが近道です。
現場の詰まりどころと対策
評価が回らない原因は、評価そのものより条件の不統一と記録の散在です。先に失敗パターンを潰すと、再評価が続きます。
- よくある失敗( 3 つ )
- 回避手順( 2 ステップ )
- 関連:記録を減らして回すなら リハ書類簡素化の実務
よくある失敗( 3 つ )
- 条件が毎回違う: 6 MWT のコースや声かけ、休憩の扱いが統一されていない
- 強度が説明だけで終わる: Borg を測っても、運動処方に反映されない
- セルフモニタが途切れる:体重・症状・連絡手順が、退院後に実行できる形になっていない
回避手順( 2 ステップ )
- ステップ 1:最小セット( 5 )の条件と記録欄を統一する
- ステップ 2:退院後 2 週で “ズレ修正” を必ず入れ、再評価をルーチン化する
よくある質問
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. 心不全の評価は、まず何から始めればいいですか?
最初は「最小セット( 5 )」を決め、退院前の基準値を取るところから始めてください。尺度を増やす前に、同条件で繰り返せる “型” を作るほうが運用は安定します。
Q2. CPET ができない施設でも、運動耐容能は評価できますか?
可能です。 6 MWT などのフィールドテストでも運動耐容能の変化は追えます。大事なのは「コース・声かけ・休憩の扱い」を固定して、退院前後で比較できる条件にすることです。
Q3. Borg はどのタイミングで聞けばいいですか?
運動中に同じタイミングで確認してください(例:終了直後、または一定時間ごと)。数字を取るだけでなく、目標強度(例:ややきつい)と中止サインを運動処方に反映させるのがポイントです。
Q4. 退院後の再評価は、どの頻度が現実的ですか?
まずは退院後 2 週でズレ修正、 1〜3 か月で定着と再設定、の 2 回を基本にすると回しやすいです。場が変わっても同じセットを同条件で取り直すと比較が簡単になります。
次の一手
- A:運用の全体像(連携設計)に戻る:心不全再入院予防の運用(継続管理料 1 )
- B:退院前指導の最小セットを固める:退院前指導(最小セット+確認+記録)
参考文献
- Heidenreich PA, Bozkurt B, Aguilar D, et al. 2022 AHA/ACC/HFSA Guideline for the Management of Heart Failure. Circulation. 2022;145(18):e895-e1032. doi:10.1161/CIR.0000000000001063. PubMed
- Van Spall HGC, Lee SF, Xie F, et al. Effect of Patient-Centered Transitional Care Services on Clinical Outcomes in Patients Hospitalized for Heart Failure: The PACT-HF Randomized Clinical Trial. JAMA. 2019;321(8):753-761. doi:10.1001/jama.2019.0710. PubMed
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下


