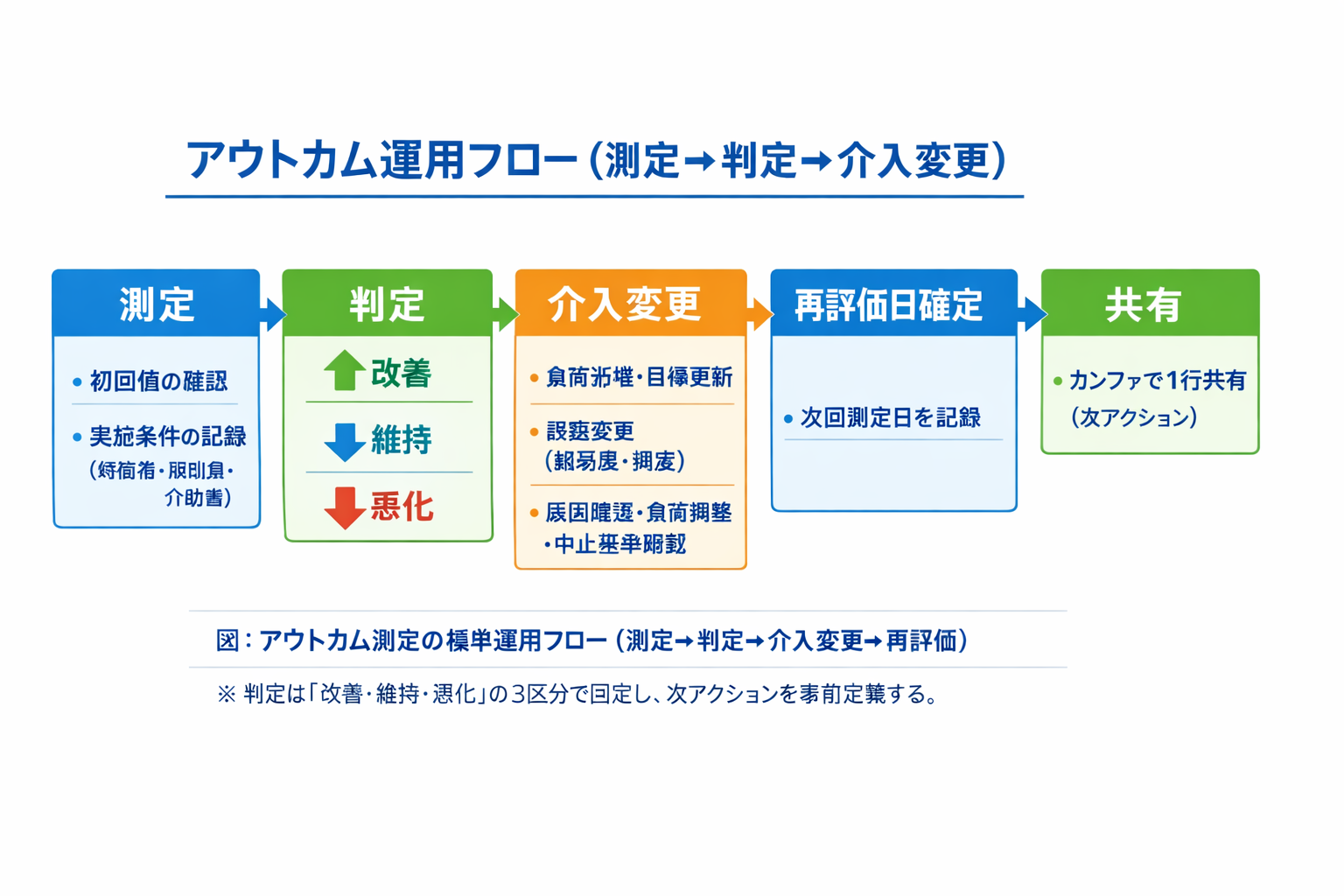
リハビリのアウトカム測定は「指標選び」より先に「運用の型」を固定すると回り始めます
アウトカム測定は、尺度名を増やすほど良くなるわけではありません。現場で継続できるのは、測る項目・頻度・記録者・判定ライン・次アクションが 1 枚で揃っている運用です。本記事では、2026 年運用を想定して、明日から使える実装テンプレートを提示します。
なお本ページは「尺度の選び方(総論)」ではなく、選んだ指標をチームで回すための記録テンプレに特化しています。評価全体像から整理したい場合は、親記事で全体設計を先に確認してください。
最小運用テンプレート(まずはこの 5 列で開始)
最初から項目を増やし過ぎると、測定漏れと入力負荷で止まります。運用初期は「5 列(指標・初回値・目標値・再評価日・次アクション)」で開始し、定着後に列を拡張するのが安全です。
関連する記録の書き方は、SOAP の P テンプレと合わせると、評価から介入計画まで一貫しやすくなります。
| 指標 | 初回値(Date) | 目標値(期限) | 再評価日 | 次アクション(閾値連動) |
|---|---|---|---|---|
| 歩行耐久(例:6MWT) | ___ m(____/__/__) | ___ m(____/__/__) | ____/__/__ | 改善 < 最低変化量なら介入量を再設定 |
| バランス(例:TUG/BBS) | ___ 秒 / ___ 点 | ___ 秒 / ___ 点 | ____/__/__ | 転倒リスク帯なら環境・介助量を見直し |
| ADL(例:BI/FIM) | ___ 点 | ___ 点 | ____/__/__ | 停滞時は課題分析と家族教育を追加 |
| 症状負担(例:痛み・息切れ) | NRS ___ / Borg ___ | NRS ___ / Borg ___ | ____/__/__ | 悪化時は中止基準と負荷設定を再確認 |
現場の詰まりどころ
測定が続かない原因は、知識不足より「運用設計の抜け」が多いです。特に、再評価日未設定・判定ライン未定義・担当者不明の 3 点が止まりやすいポイントです。
よくある失敗
| 失敗 | 起きる理由 | 対策 | 記録ポイント |
|---|---|---|---|
| 初回だけ測って終わる | 再評価日が未設定 | 初回記録時に次回日付を同時入力 | 「次回:YYYY/MM/DD」を必須欄化 |
| 改善したか判断できない | 目標値と判定基準が曖昧 | 「目標値+最小変化量」を先に定義 | 判定を「改善/維持/悪化」で固定 |
| チームで解釈がズレる | 測定条件が統一されていない | 実施条件(時間帯・補助具)を固定 | 条件欄をテンプレに追加 |
| 記録はあるが介入が変わらない | 次アクションが事前定義されていない | 閾値ごとの対応を 3 パターン準備 | 「次回介入変更」を1行で明文化 |
回避の手順チェック( 5 分版 )
- 対象者ごとに「主要 1 指標+補助 1 指標」を決める
- 初回値と目標値を同日に入力する
- 再評価日をその場で確定する(担当者も記載)
- 判定ライン(改善/維持/悪化)をテンプレに固定する
- 判定ごとの次アクションを 1 行で設定する
よくある質問( FAQ )
各項目名をタップ(クリック)すると回答が開きます。もう一度タップで閉じます。
Q1. 指標は何個まで入れるのが現実的ですか?
運用初期は 2〜3 指標が現実的です。主要アウトカム 1 つに補助指標を 1〜2 つ添える構成にすると、再評価の継続率が上がります。まずは継続を優先し、定着後に拡張してください。
Q2. 週 1 回測定と隔週測定、どちらが良いですか?
病態変化が大きい急性〜回復初期は短め、維持期は長めが基本です。大事なのは頻度そのものより、同一条件で反復して比較できることです。
Q3. 記録しても介入変更につながりません。
「判定結果に応じた次アクション」が未定義のケースが多いです。テンプレに「悪化時は負荷調整」「維持時は課題変更」などの行を固定すると、記録が意思決定に直結します。
Q4. テンプレをチームに定着させるコツはありますか?
まずは 1 病棟・1 カンファレンスで試行し、入力時間と抜け項目を可視化してから全体展開する方法が失敗しにくいです。最初から全体導入しないことがポイントです。
次の一手
- 運用を整える:評価ハブ(全体像)
- 共有の型を作る:SOAP の O を 3 点で書く手順(すぐ実装)
教育体制・人員・記録文化など“環境要因”を一度見える化すると、次の打ち手が決めやすくなります。
チェック後に『続ける/変える』の選択肢も整理したい方は、PT キャリアナビで進め方を確認しておくと迷いが減ります。
参考文献
- World Health Organization. International Classification of Functioning, Disability and Health (ICF). Geneva: WHO; 2001. WHO 公式ページ
- Portney LG, Watkins MP. Foundations of Clinical Research: Applications to Practice. 4th ed. Philadelphia: F.A. Davis; 2020.
- 日本理学療法士協会. 理学療法ガイドライン・関連情報. 公式サイト
著者情報

rehabilikun(理学療法士)
rehabilikun blog を 2022 年 4 月に開設。医療機関/介護福祉施設/訪問リハの現場経験に基づき、臨床に役立つ評価・プロトコルを発信。脳卒中・褥瘡などで講師登壇経験あり。
- 脳卒中 認定理学療法士
- 褥瘡・創傷ケア 認定理学療法士
- 登録理学療法士
- 3 学会合同呼吸療法認定士
- 福祉住環境コーディネーター 2 級
専門領域:脳卒中、褥瘡・創傷、呼吸リハ、栄養(リハ栄養)、シーティング、摂食・嚥下



