
いつも当サイト(rehabilikun blog)の記事をお読みいただき誠にありがとうございます。また、初めましての方はよろしくお願い致します。サイト管理者のリハビリくんです!
この記事は「糖尿病へのリハビリテーション」をキーワードに内容を構成しております。こちらのテーマについて、もともと関心が高く知識を有している方に対しても、ほとんど知識がなくて右も左も分からない方に対しても、有益な情報がお届けできるように心掛けております。それでは早速、内容に移らせていただきます。
糖尿病に対するリハビリテーションについては、代謝疾患ということで体内がどうのような状態にあるのか?といったところを考えながらリハビリテーションを実行していくことが重要になるかと思いますが、「高価な生体モニタリング機器がない!」「検査データが簡単に閲覧できない!」「訪問リハビリテーションであったり、施設に入所中のため情報がそもそもあまりない!」といった悩みは発生しやすいと思います。
そこで今回こちらの記事で、糖尿病患者におけるフィジカルアセスメントについて整理し、明日からの臨床に活かすことがスキルをお伝えしていきたいと思います!

【簡単に自己紹介】
30代の現役理学療法士になります。
理学療法士として、医療保険分野と介護保険分野の両方で経験を積んできました。
現在は医療機関で入院している患者様を中心に診療させていただいております。
臨床では、様々な悩みや課題に直面することがあります。
そんな悩みや課題をテーマとし、それらを解決するための記事を書かせて頂いております。
現在、理学療法士として得意としている分野は「脳卒中」「褥瘡」「栄養」「呼吸」「摂食・嚥下」「フレイル・サルコペニア」についてです。そのため、これらのジャンルの記事が中心となっております。
主な取得資格は以下の通りです
脳卒中認定理学療法士
褥瘡 創傷ケア認定理学療法士
3学会合同呼吸療法認定士
福祉住環境コーディネーター2級
【リハ専門職(POS)の有料転職サイト】
「PT・OT・ST WORKER」とは転職を検討している理学療法士・作業療法士・言語聴覚士を「無料」でサポートする転職サイトになります。リハビリテーション専門職は一般企業に勤めている会社員などと比較して、転職に慣れていない人、転職に抵抗がある人が多いと思います。しかし、多様なワークスタイルが確立している現代において、転職は自分の理想を叶えるための手段となります。その転職を支えてくれるサイトが「PT・OT・ST WORKER」になります。
- 対応エリア:全国
- 求人数: 理学療法士 (PT) → 20,047 件(2023 年 10 月時点)
- 求人数: 作業療法士 (OT) → 16,411 件(2023 年 10 月時点)
- 求人数: 言語聴覚士 (ST) → 7,167 件 (2023 年 10 月時点)
- 運営会社:株式会社トライトキャリア
「PT・OT・ST WORKER」は長年各医療関連施設との人材紹介で培った信頼性から数多くの求人を用意しています。他社にはない独占求人、新設などの関係で一般には公開されない非公開求人を多数取り扱っていることと、首都圏および大都市だけではなく地方も含めた全国の求人を用意していることが最大の特徴になります。
糖尿病の種類と発症要因
糖尿病は、1型・2型・そのほかの特定の疾患によるものと妊娠糖尿病に分類され、日本では2型糖尿病が95%を占めます。糖尿病になる要因には、遺伝的要因と環境的要因があり、環境的要因は肥満・過食・運動不足・精神的ストレスなどが挙げられます。これらの要因が組み合わさることによって糖尿病になると考えられており、特に、環境的要因が大きく関与していることから生活習慣病の1つとして知られています。
糖尿病患者の多くは自覚症状がありませんが、血糖コントロールの状況によって急性合併症および慢性合併症を生じます。急性合併症では高血糖を呈する糖尿病ケトアシドーシスや高浸透圧高血糖状態、また薬物療法中に生じる低血糖があります。
慢性的な高血糖による合併症としては、細小血管症と称する糖尿病神経障害、糖尿病網膜症、糖尿病性腎症があります。近年の調査では、糖尿病で失明する人は、年間約3,500人以上、糖尿病が要因で透析を導入する人は年間約13,000人以上、糖尿病壞疽による足切断は年間3,000人以上となっており、糖尿病管理の重要性が強調されています。
このように糖尿病は代謝機能低下に伴う急性症状と血管病変を基盤とした慢性合併症を引き起こします。理学療法の実施の際には、糖尿病の症状が対象者のADLを低下させている可能性があるため、十分なアセスメントと情報収集が必要になります。
糖尿病の症状
高血糖症状について
症状は口渇・多飲・多尿が最も一般的で、このほかには体重減少・全身倦怠感・多食などが挙げられます。糖尿病の自覚症状のなかで最も頻度が高いのは口渇となっています。口渇のために多飲が起こりますが、病的な症状として意識されないことが多いのが問題点となっております。
体重減少は、糖尿病による代謝失調により、インスリン作用不足による異化亢進、多量の尿糖排泄、多尿による脱水などのために起こります。食事が摂れているにもかかわらず体重が減少してしまうのが特徴です。
高血糖を呈する糖尿病ケトアシドーシスの病態では、呼気のアセトン臭や、Kussmaul大呼吸に代表される呼吸状態の変化があり、感冒様症状や、嘔気・嘔吐などの消化器症状を主訴とする場合もあります。
高浸透圧高血糖状態は高度の脱水を示し、神経症状(痙撃、片麻痺など)がみられることもあります。どちらも意識障害が現れることがあり、ただちに医師に報告し、治療が開始されなければならない病態となっています。
脱水の評価→ツルゴール(Turgor)

脱水の評価としてのツルゴール(Turgor)という評価法があります
評価の方法は「手の甲を軽くつまみ、つまんだ皮膚の戻り時間を評価します」
2秒未満を正常とし、2秒以上を必要とする場合に脱水を疑いましょう。
低血糖の症状について
インスリン注射、スルホニル尿素薬、速効型インスリン分泌促進薬を使用している患者では、血糖値が低下しても血中インスリン濃度が高いままであれば低血糖を生じてしまいます。低血糖による他覚および自覚症状は、自律神経症状と中枢神経症状に大別されます。低血糖による自律神経症状は、副腎皮質からアドレナリンが血液循環に、そして交感神経節からノルアドレナリンが組織内に放出されることで発現します。
一般的に血糖値が70mg/dL以下で自律神経症状を認め、50mg/dL以下になると中枢神経症状が出現します。自律神経症状として、震え・蒼白・動悸・頻脈・脈圧の増大・不安があります。また、発汗・空腹感・感覚異常も典型的な症状となっています。
中枢神経症状は脳のブドウ糖欠乏によるもので、脱力・倦怠感・めまい・頭痛・行動異常を呈します。また、判断力の低下・繰り返し行動・怒りっぽくなることもあります。さらに、低血糖は低体温を引き起こし、昏睡もしくは死亡にまで至ることがあります。症状の出現の仕方は患者によってさまざまであり、過去に経験した低血糖の症状を患者にあらかじめ確認しておくことが肝要となります。
運動は血糖コントロールにとって有益ですが、予想以上に血糖値が下がる場合や、運動後の夜間に低血糖になる場合があるため注意しなければいけません。
高齢者では、腎機能や肝機能の低下によって薬剤のクリアランスが低く薬剤が体内に溜まりやすいこと、栄養状態が悪い患者では肝での糖産生がされにくいこと、自身で低血糖に対応する能力が低いことなどによって低血糖が遅延あるいは重症化しやすくなります。
インスリン治療中の患者で低血糖発作を繰り返している場合、低血糖を発現させる血糖値はより低い値になります。その結果、無自覚性低血糖に至る可能性が高くなります。
慢性合併症の理解を深める(糖尿病網膜症・糖尿病神経障害・自律神経障害)
糖尿病網膜症に関しては、増殖前網膜症に進行すると眼のかすみなどの症状を自覚することが多いのですが、まったく症状がないこともあります。増殖網膜症になると、硝子体出血や網膜剥離に伴って視力低下が生じます。硝子体出血の場合、黒いシミのようなものがたくさん見え、白内障の場合は光が眩しいと訴えることがあります。糖尿病性腎症については、第3期以降、ネフローゼになると下腿浮腫が出現します。腎性貧血にも注意が必要になります。
糖尿病神経障害に関して、多発神経障害では手袋靴下型の左右対称の手足のしびれ、砂利を踏んでいるような違和感、風呂などの温度の感じにくさなどを自覚し、進行すると疼痛も出現してきます。コントロール不良の患者(HbAlc10%以上)の血糖を急速に下げた場合、激しい疼痛を来す急性有痛性糖尿病神経障害を生じることがあり、3〜8か月程度持続することが報告されています。
また、自律神経障害により消化管運動のリズムが乱れると、食べたものの吸収が一定せず、インスリン注射をしている場合は、食後の血糖上昇とインスリン作用のタイミングが合わずに、低血糖、高血糖を繰り返すことになります。同時に食欲もなくなれば、さらに血糖コントロールが難しくなります。このほか、自律神障害では起立性低血圧・便秘・下痢・排尿障害などが発生する可能性があります。
血糖自己測定:SMBGについて
在宅場面(訪問リハビリテーション等)で糖尿病患者の血糖値を把握する方法には、血糖自己測定(self-monitoring of blood glucose): SMBG)があります。
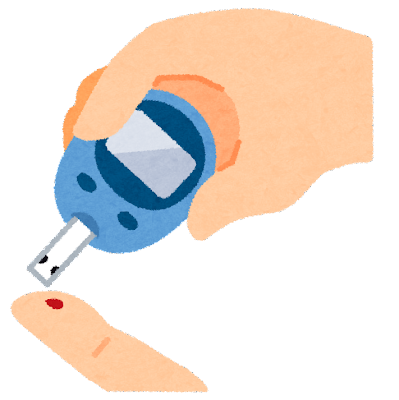
SMBGは指先などに針で穿刺し、わずかな血液を血糖測定セットしたセンサーに吸引して測定する器機となっております。
医師法により理学療法士が本検査を行うことはできませんが、血糖測定器を所有している糖尿病患者は多いので、患者自身が測定した結果で判断します。
- 測定結果が低血糖であった場合の対処方法
まず、5〜10gのブドウ糖を摂取してもらいます(砂糖の場合は10〜20g)
αグルコシダーゼ阻害薬を服用している人が低血糖を来した場合は、二糖類である砂糖では血糖の上昇が緩徐であることから、単糖類のブドウ糖を摂取してもらいます。ブドウ糖入りの清涼飲料水(150〜200mL)でも問題ありません。
約15分以内に低血糖が改善しなければ、再投与が必要です。意識が朦朧としている場合は飲食物を無理に口のなかには入れないようにしましょう。
糖尿病に対するリハビリテーションのポイント
糖尿病に対するリハビリテーションでは以下の項目について意識する必要があります。
- 自己管理能力の向上:糖尿病は、自分の血糖値を測定したり、食事や運動の計画を立てたり、薬を服用したりするなど、自分で管理する必要があります。リハビリテーションでは、自己管理能力を高めるための教育や指導を行う必要があります。
- 心理的なサポート:糖尿病は、ストレスや不安、うつなどの心理的な影響を及ぼすことがあります。リハビリテーション専門職としての関わり方として心理的なサポートを行うことも重要になります。例えば、カウンセリングやグループセラピー、リラクゼーションなどが挙げられます。
- 身体的なサポート:糖尿病は、神経障害や血管障害などの身体的な合併症を引き起こすことがあります。リハビリテーションでは、身体的なサポートも行うことができます。
- 社会的なサポート:糖尿病は、仕事や家庭、学校などの社会生活に影響を与えることがあります。リハビリテーションでは、ケアマネージャーなどを介して社会的なサポートも行うことも重要になります。例えば、職業訓練や就労支援、家族や友人との交流などがあります。
在宅場面で理学療法士にできるフィジカルアセスメント
- 問診(自覚症状の確認)
- アキレス腱反射
- 内果の振動覚
- Semmes-Weinsteinモノフィラメント(5.07)を用いた足部の感覚検査
- 自律神経障害の起立性低血圧に対してシェロングテスト

糖尿病神経障害が出現している場合にはアキレス腱反射減弱 or 消失、内果の振動覚低下、足部の感覚が低下する可能性があるため覚えておきましょう!
糖尿病患者の視点によるリハビリの注意点
糖尿病患者がリハビリテーションを受ける際には、以下のような項目に注意することでリハビリテーションの効果を高めることに繋がります。
- 医師の指示に従うこと:糖尿病に対するリハビリテーションは、医師の指示に基づいて行われます。医師は、糖尿病のタイプや状態、合併症の有無などに応じて、適切なリハビリテーションの内容や期間を決めます。医師の指示に従わないと、リハビリテーションの効果が低下したり、副作用や合併症が起こる可能性があります。
- 定期的に受けること:糖尿病に対するリハビリテーションは、一度だけではなく、定期的に受ける必要があります。糖尿病は、経過や症状が変化することがあります。定期的にリハビリテーションを受けることで、糖尿病の状態を把握し、適切な対応をすることができます。
- 自分の役割を果たすこと:糖尿病に対するリハビリテーションは、専門家だけではなく、自分自身も積極的に参加することが重要です。リハビリテーションでは、自分の糖尿病について学んだり、自分の目標や計画を立てたり、自分の感情や意見を表現したりすることができます。自分の役割を果たすことで、リハビリテーションの効果を高めることができます。
まとめ
最後までお読み頂いてありがとうございます!
この記事では、糖尿病患者の理学療法介入に必要な情報およびフィジカルアセスメントを解説させて頂きました!
糖尿病のような内部疾患においては、体の内部でどのような反応が起こっている可能性があるのか?ということを情報として知っておく必要があります。
正しい知識が頭に入っていないと、介入中も不安ですし、なにか起きた時に正しい対処ができるか分かりませんからね。
特に訪問リハビリテーションでは何かあった時の対処はセラピストに託されているといっても過言ではありません。
セラピスト自身が後悔することがないように、しっかりと準備して、日々のリハビリテーションを実践していきましょう!
参考文献
- 上月正博.リハビリテーション医療における糖尿病理学療法の重要性.理学療法学.第 40 巻,第 8 号,669 ~ 675.




コメント